Tóm tắt nhanh – [Bắt đầu bằng ngừng kích thích và tối giản]
— Tóm tắt điểm chính
-
Ngừng steroid & yếu tố kích thích ngay.
-
Skincare tối giản giúp hàng rào da hồi phục.
-
Bôi chống viêm trước, uống kháng sinh khi cần.
-
Trẻ em/thại kỳ: tránh tetracycline; chọn metronidazole/erythromycin.
-
Tái khám 4–6 tuần để chỉnh phác đồ, phòng tái phát.
Viêm da quanh miệng (perioral/periorificial dermatitis) là phát ban sẩn–mụn mủ nhỏ, ưu thế quanh miệng, hay gặp ở nữ trẻ và trẻ em. Tác nhân trung tâm là steroid trên mặt hoặc đường hít/xịt. Điều trị theo bậc: ngừng yếu tố khởi phát, skincare tối giản, thuốc bôi chống viêm, kháng sinh đường uống khi cần.
Viêm da quanh miệng là gì? – [Bệnh viêm quanh nang, không phải “chàm”]
-
Viêm da quanh miệng (Perioral Dermatitis – POD) là phát ban sẩn–mụn mủ nhỏ, đơn dạng, nền đỏ nhẹ, chủ yếu quanh miệng; vùng viền môi thường được chừa (vermilion sparing).
-
Thuật ngữ rộng hơn là Viêm da quanh lỗ tự nhiên (Periorificial Dermatitis): có thể gặp quanh mũi và quanh mắt (đặc biệt ở trẻ em).
-
Cơ chế: viêm quanh nang lông và rối loạn hàng rào da; vì thế bệnh gần rosacea hơn là eczema. Do đó, steroid (bôi/hít/xịt) dễ làm nặng hoặc tái phát.
-
Đối tượng thường gặp: nữ 18–45 tuổi; trẻ em có thể liên quan xịt mũi/corticoid tại chỗ, kem đánh răng fluorid, hoặc mỹ phẩm gây bít.
-
Điểm phân biệt nhanh: không có comedone (khác mụn trứng cá); tổn thương đơn dạng (khác viêm da tiếp xúc); không vảy mỡ vàng (khác tiết bã).
— Tóm tắt điểm chính
-
POD = sẩn nhỏ quanh miệng; periorificial = thêm mũi/mắt.
-
Bệnh viêm quanh nang ⇒ không phải chàm.
-
Steroid là yếu tố làm khởi phát/làm nặng.
-
Thường gặp ở nữ trẻ và trẻ em.
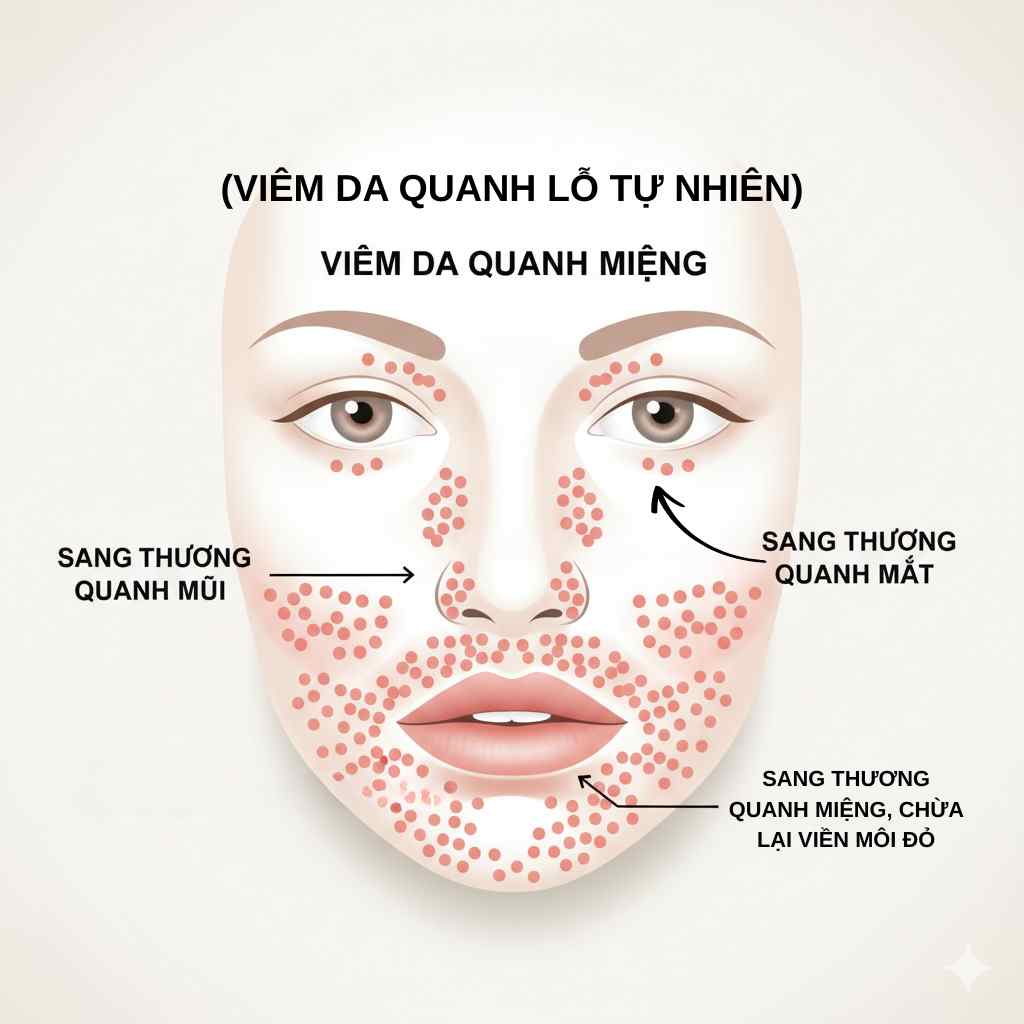
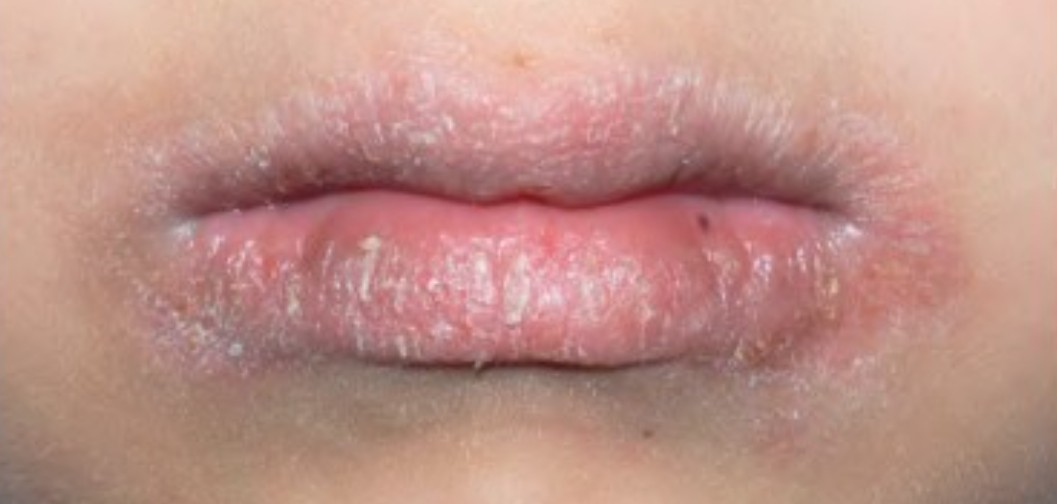
Hình minh họa Viêm da quanh lỗ tự nhiên (viêm da quanh miệng): sẩn nhỏ quanh miệng, chừa viền môi
Dấu hiệu nhận biết điển hình – [Sẩn nhỏ, chừa viền môi]
Triển khai (ngắn – rõ):
-
Hình thái tổn thương: sẩn đỏ/hồng li ti 1–2 mm, có thể lấm tấm mụn mủ nhỏ; đơn dạng trên cả vùng tổn thương.
-
Phân bố: chủ yếu quanh miệng, thường chừa rìa môi (vermilion sparing). Có thể lan rãnh mũi–má và mi mắt (periorificial).
-
Cảm giác chủ quan: rát, châm chích, căng; ít ngứa. Thường nặng lên sau rửa mặt mạnh, nắng/gió, khẩu trang lâu, kem đánh răng fluoride.
-
Điểm phân biệt nhanh: không có comedone (khác mụn trứng cá). Ít dầu/vảy mỡ (khác viêm da tiết bã). Ban đỏ dai dẳng nhưng không sẩn mạch rõ (khác rosacea điển hình).
-
Diễn tiến: bùng phát sau steroid bôi/hít/xịt; có thể dội ngược khi ngừng steroid 1–2 tuần trước khi cải thiện.
-
Biến thể trẻ em (u hạt): sẩn màu vàng–nâu quanh miệng/mũi/mắt; vẫn chừa viền môi; hiếm mụn mủ.
— Tóm tắt điểm chính
-
Sẩn 1–2 mm, đơn dạng, có thể lẫn vài mụn mủ nhỏ.
-
Chừa viền môi là dấu hiệu gợi ý mạnh.
-
Không có comedone ⇒ không phải mụn trứng cá.
-
Hay rát/châm chích, nặng khi tiếp xúc kích thích.
-
Dễ bùng phát sau steroid và dội ngược khi ngừng.
Nguyên nhân chính có phải do steroid? – [Steroid là “thủ phạm trung tâm”]
-
Steroid tại chỗ trên mặt (kể cả loại “nhẹ”) là yếu tố mạnh nhất: dùng kéo dài → mỏng hàng rào da, thay đổi vi sinh, bùng viêm quanh nang; khi ngừng dễ có dội ngược 1–2 tuần.
-
Steroid đường hít/xịt mũi (budesonide, fluticasone…) có thể rò rỉ ra vùng quanh miệng/mũi → kích hoạt POD, nhất là ở trẻ em.
-
Mỹ phẩm/gây bít: kem nền dày, kem chống nắng quá nhờn, dưỡng “occlusive” nặng, dầu khoáng bít tắc → làm kéo dài đợt bệnh.
-
Chất kích ứng: SLS trong sữa rửa mặt/kem đánh răng, fluoride có thể làm nặng ở người nhạy cảm; cồn thơm, tinh dầu bạc hà, quế.
-
Cơ học & môi trường: đeo khẩu trang lâu, ma sát, nắng–gió, nhiệt độ cao làm tăng đỏ rát.
-
Nội tiết/hormone & stress: dao động chu kỳ, thuốc tránh thai, stress kéo dài có thể kích phát một số ca.
-
Vi sinh: thay đổi hệ vi khuẩn da; Demodex/Malassezia đôi khi góp phần, nhất là thể giống rosacea.
-
Khung nguy cơ cao: tiền sử lệ thuộc steroid, viêm mũi dị ứng dùng xịt steroid, skincare nhiều lớp, nghề phải đeo khẩu trang dài giờ.
-
Steroid bôi/hít/xịt: trung tâm cơ chế bệnh.
-
Mỹ phẩm bít, SLS/fluoride, hương liệu: làm nặng.
-
Ma sát, nắng–gió, khẩu trang lâu: thúc viêm.
-
Hormone/stress và vi sinh: tác nhân bổ sung.
-
Ngừng steroid đúng cách để giảm dội ngược.
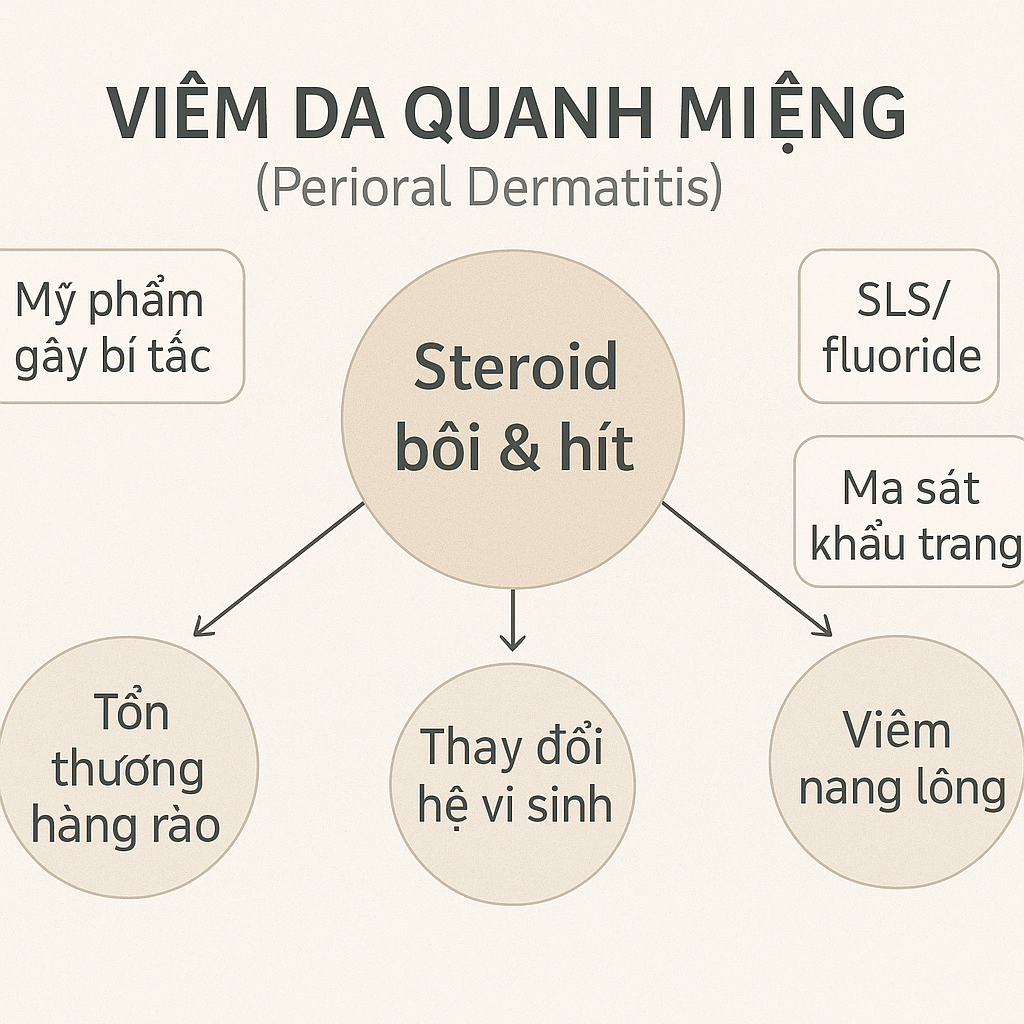
Nguyên nhân viêm da quanh miệng: steroid là trung tâm, yếu tố làm nặng kèm theo
Yếu tố làm nặng thường gặp – [Cắt “kích thích” sẽ đỡ nhanh]
-
Sản phẩm bít tắc: kem nền lâu trôi, chống nắng quá nhờn, dưỡng quá occlusive (petrolatum dày, sáp ong, dầu khoáng nặng) → ủ viêm quanh nang.
-
Chất tẩy & tạo bọt: sữa rửa mặt/kem đánh răng chứa SLS; tẩy trang mạnh, khăn ướt có cồn → tăng rát, khô, châm chích.
-
Hương liệu & tinh dầu: bạc hà, quế, cam chanh, oải hương; chất bảo quản MI/MCI; cồn thơm.
-
Fluoride & tartrazine: kem đánh răng fluoride cao, nước súc miệng cay; phẩm màu vàng E102 trong đồ uống/kẹo.
-
Ma sát – đeo khẩu trang lâu: mép khẩu trang cọ xát, nói nhiều, môi trường nóng ẩm → đỏ rát kéo dài.
-
Nắng, gió, thay đổi nhiệt: tăng viêm nền, kích hoạt cảm giác bỏng rát.
-
Thói quen sờ nặn, tẩy tế bào chết hạt to/acid mạnh: làm trầy xước, kéo dài phục hồi hàng rào.
-
Thuốc & nội tiết: corticoid bôi/hít/xịt; thay đổi thuốc tránh thai; stress/thiếu ngủ.
-
Thiết bị đeo: nhạc cụ che miệng, mặt nạ thể thao, dây mũ bảo hiểm.
-
Dừng trang điểm nền/che khuyết, chỉ chống nắng gel-cream không bít.
-
Đổi sang sữa rửa mặt không SLS, pH 5–6; rửa < 30 giây.
-
Dùng kem đánh răng không SLS/không hương bạc hà; súc nước sạch quanh miệng sau chải.
-
Giảm thời gian đeo khẩu trang; chọn vải mềm, vừa mặt, thay khi ẩm.
-
Không tẩy da chết/retinoid/acid mạnh; không sờ nặn.
-
SLS, hương liệu, mỹ phẩm bít làm bệnh kéo dài.
-
Khẩu trang/ma sát và nắng–gió tăng đỏ rát.
-
Kem đánh răng fluoride cao có thể làm nặng ở người nhạy.
-
Thực hiện checklist 7 ngày để giảm kích thích.
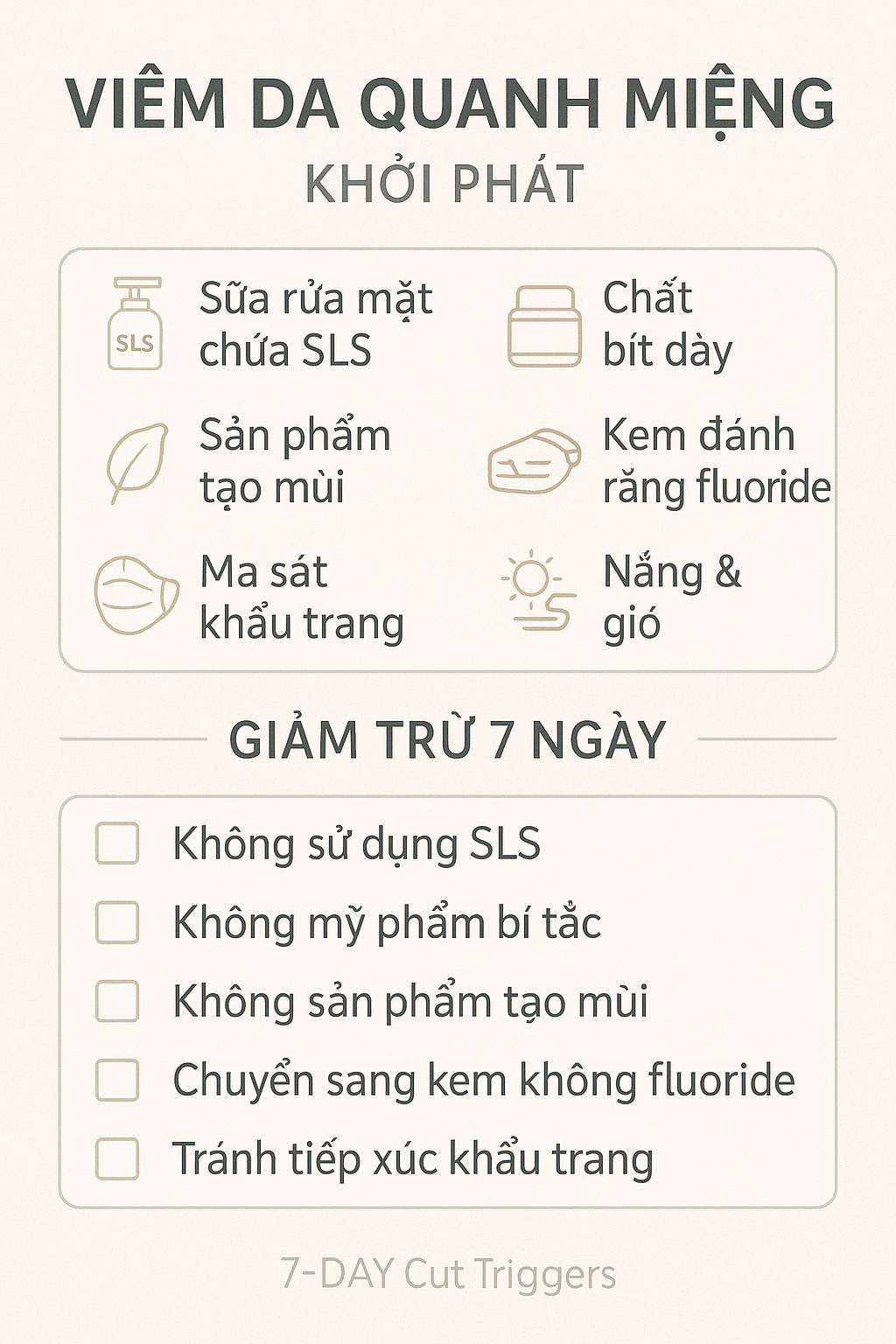
Yếu tố làm nặng viêm da quanh miệng và checklist 7 ngày cắt kích thích
Chẩn đoán lâm sàng và khi nào cần xét nghiệm? – [Chủ yếu dựa vào lâm sàng]
Triển khai (ngắn – rõ):
-
Tiêu chuẩn lâm sàng cốt lõi: sẩn/mụn mủ nhỏ 1–2 mm, đơn dạng, phân bố quanh miệng (thường chừa viền môi), có thể lan rãnh mũi–má/mi mắt; cảm giác rát/châm chích hơn là ngứa.
-
Bệnh sử gợi ý: dùng steroid bôi/hít/xịt; thay đổi mỹ phẩm nhiều lớp; kem đánh răng SLS/fluoride; đeo khẩu trang lâu; bùng phát khi ngừng steroid.
-
Dấu hiệu loại trừ nhanh: không có comedone (khác mụn); không vảy mỡ vàng (khác tiết bã); không dày sừng vệ tinh/đỏ bong rộng (khác nấm/viêm tiếp xúc kích ứng mạnh).
-
Khi nào cần xét nghiệm?
-
KOH soi nấm: ban đỏ có vảy mịn, ngứa nhiều, tiền sử dùng kem chứa corticoid/kháng nấm không đáp ứng.
-
Demodex scraping/tape test: ban đỏ dai dẳng, mụn mủ li ti kèm nóng rát kiểu rosacea-like.
-
Cấy vi khuẩn: mủ lan rộng, đóng mài vàng, nghi impetigo/nhiễm trùng thứ phát.
-
Patch test: nghi viêm da tiếp xúc dị ứng (MCI/MI, hương liệu, cinnamal, linalool…) khi bệnh tái phát liên tục dù đã tối giản.
-
Sinh thiết (hiếm): tổn thương kháng trị/không điển hình, nghi u hạt trẻ em hoặc bệnh da khác (lupus, sarcoid).
-
-
Thang mức độ (tham khảo thực hành):
-
Nhẹ: sẩn rải rác, ít đỏ rát, ảnh hưởng thẩm mỹ nhẹ.
-
Trung bình: đám sẩn liên kết, đỏ rõ, khó chịu tăng.
-
Nặng/lan tỏa: nhiều mụn mủ nhỏ, ảnh hưởng sinh hoạt; có thể cần kháng sinh uống.
-
-
Sai lầm chẩn đoán thường gặp: gọi là “chàm môi” → kê steroid; nhầm mụn trứng cá → dùng retinoid/acid mạnh sớm; bỏ sót nguồn steroid hít/xịt.
— Tóm tắt điểm chính
-
Chẩn đoán chủ yếu lâm sàng dựa hình thái & phân bố.
-
Xét nghiệm có mục tiêu khi nghi nấm, Demodex, nhiễm khuẩn hay dị ứng tiếp xúc.
-
Không comedone là manh mối loại trừ mụn trứng cá.
-
Tránh “gắn nhãn chàm” để không kê steroid làm nặng.
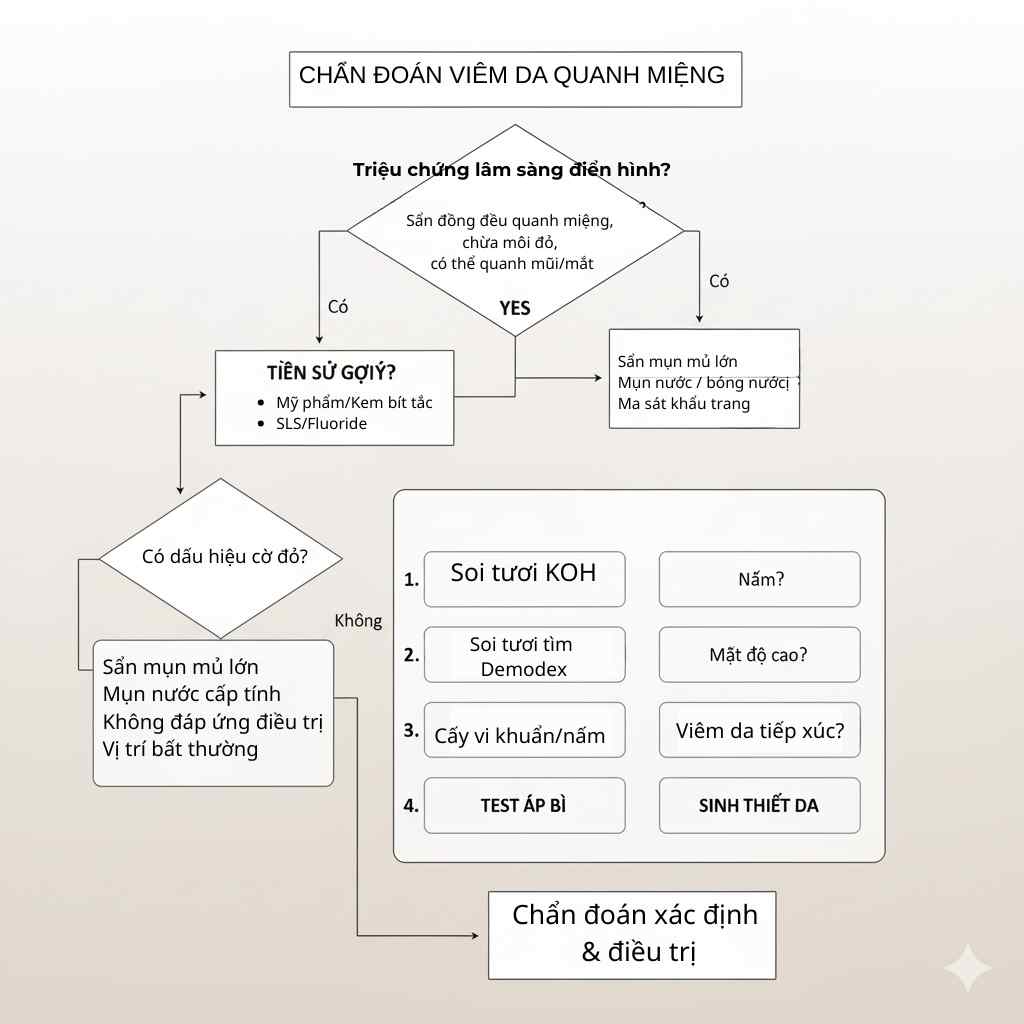
Lưu đồ chẩn đoán viêm da quanh miệng: khi nào cần KOH, Demodex, patch test
Phân biệt với mụn, rosacea, tiết bã, viêm da tiếp xúc – [Bảng so sánh nhanh]
Bảng so sánh thực hành nhanh
| Tiêu chí | Viêm da quanh miệng (POD) | Mụn trứng cá | Rosacea | Viêm da tiết bã | Viêm da tiếp xúc |
| Tổn thương chính | Sẩn hồng 1–2 mm, vài mụn mủ nhỏ, đơn dạng | Sẩn, mụn mủ, có comedone | Ban đỏ nền, giãn mạch, sẩn mụn; nóng bừng | Mảng đỏ, vảy mỡ vàng, sẩn | Hồng ban, mụn nước/tiết dịch hoặc tróc vảy |
| Comedone | Không | Có (điển hình) | Không | Không | Không |
| Phân bố | Quanh miệng (chừa viền môi); có thể quanh mũi/mắt | Trán–mũi–cằm, hai má, lưng/ngực | Gò má–mũi–cằm, trung tâm mặt | Rãnh mũi–má, chân mày, rìa mũi, sau tai | Theo vùng tiếp xúc chất gây dị ứng/kích ứng |
| Cảm giác | Rát, châm chích > ngứa | Ít triệu chứng | Nóng rát, đỏ bừng | Ngứa vừa | Ngứa/rát rõ, châm chích |
| Yếu tố gợi ý | Steroid bôi/hít/xịt, SLS/fluoride, mỹ phẩm bít | Dậy thì, nội tiết, bít tắc | Rượu, nóng, cay, stress, UV | Da dầu, nấm men, stress | Tiếp xúc hương liệu, MCI/MI, kim loại, acid mạnh |
| Đáp ứng steroid | Nặng hơn/đỡ thoáng rồi bùng lại | Giảm viêm ít, không chuẩn | Có thể đỡ đỏ tạm thời | Đỡ tạm | Đỡ nhanh (dị ứng: thoáng) nhưng thường tái nếu tiếp xúc lại |
| Xét nghiệm gợi ý | KOH/Demodex khi nghi | Không cần | Không cần | Không cần | Patch test (dị ứng) |
| Điều trị ưu tiên | Ngừng kích thích; metronidazole/azelaic/pimecrolimus; doxycycline nếu trung bình–nặng | Retinoid + BPO ± kháng sinh | Azelaic, metronidazole, ivermectin; tránh trigger | Ketoconazole/bôi chống viêm nhẹ | Loại bỏ dị nguyên; bôi chống viêm ngắn hạn |
Mẹo 10 giây ở phòng khám
-
Thấy sẩn đơn dạng quanh miệng + chừa viền môi + không comedone → nghĩ POD.
-
Thấy comedone dù chỉ 1–2 nốt → hướng mụn trứng cá.
-
Đỏ nền trung tâm mặt, nóng bừng → nghĩ rosacea.
-
Vảy mỡ vàng ở rãnh mũi–má, chân mày → tiết bã.
-
Mảng rõ theo vùng tiếp xúc mới → tiếp xúc (xem lại mỹ phẩm/kem đánh răng).
-
Không comedone + chừa viền môi là dấu ấn POD.
-
Rosacea có đỏ bừng/giãn mạch; tiết bã có vảy mỡ vàng.
-
Viêm da tiếp xúc theo vùng tiếp xúc; điều trị chính là loại bỏ dị nguyên.
-
Nhìn tổn thương + phân bố + yếu tố khởi phát để quyết định phác đồ.
Nguyên tắc điều trị theo bậc – [Cắt nguyên nhân, bôi trước – uống sau]
Phác đồ theo bậc (thực hành tại phòng khám)
-
Bậc 0 – Giáo dục & “zero skincare” (7–14 ngày): ngừng steroid bôi/hít/xịt; dừng makeup nền; rửa dịu pH 5–6, <30 giây; dưỡng không mùi–không bít; chống nắng không gây bít (Ưu ZnO/TiO₂); đổi kem đánh răng không SLS/bạc hà.
-
Bậc 1 – Thuốc bôi chống viêm (4–8 tuần):
-
Metronidazole 0,75–1% gel/cream: 2 lần/ngày.
-
Acid azelaic 15% gel/foam: 1–2 lần/ngày (có thể châm chích nhẹ tuần đầu).
-
Pimecrolimus 1% hoặc tacrolimus 0,03%: 2 lần/ngày, đặc biệt quanh mắt/mi.
-
Erythromycin 2% hoặc clindamycin 1% bôi: khi có mụn mủ lấm tấm.
-
(Tuỳ ca khó/giống rosacea: cân nhắc ivermectin 1% bôi).
-
-
Bậc 2 – Kháng sinh đường uống (6–12 tuần): dùng khi trung bình–nặng, lan tỏa, hoặc không đáp ứng sau 4–6 tuần bôi.
-
Doxycycline 100 mg/ngày (hoặc 50 mg x 2) 6–12 tuần.
-
Lymecycline 408 mg/ngày nếu sẵn có.
-
Trẻ em/thại kỳ/cho bú: erythromycin theo cân nặng; tránh tetracycline.
-
-
Bậc 3 – Kháng trị/biến thể u hạt:
-
Isotretinoin liều thấp 0,1–0,3 mg/kg/ngày trong 8–16 tuần, chỉ định chuyên khoa.
-
Đánh giá Demodex, cân nhắc phác đồ đích; patch test nếu nghi tiếp xúc dị ứng.
-
-
Xử trí dội ngược khi ngừng steroid: thường tự giảm sau 1–2 tuần; có thể cầu nối bằng pimecrolimus/tacrolimus và chườm mát; hạn chế “taper” kéo dài bằng steroid nhẹ.
-
Tái khám & tối ưu: mốc 4–6 tuần → đánh giá đáp ứng (số sẩn/ban đỏ/cảm giác rát), giảm liều khi ổn; duy trì skincare tối giản thêm 4–8 tuần để giảm tái phát.
Bảng tóm tắt thuốc bôi
| Thuốc bôi | Khi dùng | Lưu ý dung nạp |
| Metronidazole 0,75–1% | POD điển hình nhẹ–trung bình | Ít kích ứng; an toàn thai kỳ |
| Azelaic acid 15% | Đỏ, rát nền; da dầu | Châm chích tuần đầu; dùng lượng hạt đậu |
| Pimecrolimus 1% / Tacrolimus 0,03% | Quanh mắt/mi, phụ nữ mang thai/trẻ em | Cảm giác nóng thoáng qua; tránh nắng gắt |
| Erythro/Clindamycin bôi | Có mụn mủ nhỏ rải rác | Dùng ngắn hạn, tránh đơn độc kéo dài |
— Tóm tắt điểm chính
-
Ngừng kích thích + zero skincare là nền tảng.
-
Bôi trước – uống sau; đánh giá lại sau 4–6 tuần.
-
Doxycycline 6–12 tuần cho ca trung bình–nặng.
-
Trẻ em/thại kỳ: ưu tiên metronidazole/erythromycin.
-
Ca kháng trị: xem isotretinoin liều thấp & loại trừ tiếp xúc dị ứng.

Thang điều trị viêm da quanh miệng: cắt kích thích, bôi trước – uống sau
Bước 1 – Ngừng steroid & chăm sóc tối giản – [Cắt “nguồn lửa”, để da tự hồi phục]
Mục tiêu của bước 1
-
Ngừng hoàn toàn steroid bôi trên mặt và steroid hít/xịt mũi (lau rửa vùng quanh miệng sau khi dùng thuốc hô hấp nếu bắt buộc).
-
Thiết lập “zero skincare” 7–14 ngày để hàng rào da phục hồi, giảm viêm nền và giảm kích thích.
Quy trình “zero skincare” (ngày 1–7)
-
Rửa mặt: dung dịch không SLS, pH ~5–6, không hương liệu; <30 giây, nước ấm; lau khô bằng khăn mềm, thấm.
-
Dưỡng ẩm: chọn gel-cream không bít (non-comedogenic, không hương), thành phần glycerin, panthenol, squalane; bôi hạt đậu cho cả vùng, 2 lần/ngày.
-
Chống nắng: khi cần ra nắng, ưu tiên vô cơ (ZnO/TiO₂), SPF 30–50, kết cấu nhẹ; thoa lượng ít ở vùng tổn thương (có thể bỏ qua 3–5 ngày đầu nếu rất rát).
-
Trang điểm: ngưng nền/che khuyết.
-
Răng miệng: đổi kem đánh răng không SLS/không bạc hà, fluorid thấp; sau chải răng, súc nước kỹ vùng quanh miệng.
Tuần 2: thêm tối giản (ngày 8–14)
-
Nếu đỡ rát/đỡ đỏ: tiếp tục dưỡng ẩm như trên; thêm 1 thuốc bôi chống viêm (ví dụ metronidazole 0,75–1% hoặc pimecrolimus 1% quanh mắt/mi) theo chỉ định.
-
Nếu còn dội ngược sau ngừng steroid (đỏ/ran rát tăng 5–10 ngày đầu):
-
Chườm mát 5–10 phút, 1–2 lần/ngày.
-
Ưu tiên pimecrolimus/tacrolimus “cầu nối”; không quay lại steroid nếu không có chỉ định bác sĩ.
-
Giữ nhịp rửa 1–2 lần/ngày, tránh tẩy da chết/retinoid/acid.
-
Whitelist / Blacklist thành phần
-
Nên dùng: glycerin, panthenol, squalane, hyaluronic acid, ceramide, cholesterol, niacinamide ≤4% (nếu dung nạp).
-
Tránh tạm thời: AHA/BHA/retinoid, benzoyl peroxide, vitamin C acid mạnh, hương liệu, tinh dầu (bạc hà/quế/cam chanh), cồn thơm, petrolatum quá dày ở vùng bít.
Mẹo giảm ma sát & khẩu trang
-
Chọn khẩu trang vải mềm, vừa mặt; thay khi ẩm.
-
Bôi lớp dưỡng mỏng trước khi đeo; hạn chế nói to/kéo căng vùng mép.
-
Nghỉ 5–10 phút mỗi 2–3 giờ nếu có thể.
Routine mẫu 14 ngày (tham khảo)
-
Sáng: Rửa dịu → Dưỡng ẩm mỏng → Chống nắng vô cơ.
-
Trưa (nếu đeo khẩu trang lâu): Vỗ nước muối sinh lý nhẹ → Dưỡng ẩm một lớp mỏng.
-
Tối: Rửa dịu → Dưỡng ẩm → (Ngày 8–14) metronidazole hoặc pimecrolimus vùng tổn thương.
Khi nào cần gọi bác sĩ?
-
Đỏ rát lan nhanh, đóng mài vàng (nghi nhiễm trùng).
-
Dội ngược kéo dài >2 tuần không giảm.
-
Trẻ em đang dùng xịt mũi/hít steroid khó thay thế: cần kế hoạch cá nhân hóa tại Phòng Khám Da Liễu Anh Mỹ (BSCKII Trương Lê Đạo).
— Tóm tắt điểm chính
-
Ngừng steroid bôi/hít/xịt và thiết lập zero skincare.
-
Ưu tiên sữa rửa dịu + dưỡng không bít + chống nắng vô cơ.
-
Xử trí dội ngược bằng cầu nối pimecrolimus/tacrolimus, chườm mát.
-
Không tẩy da chết/retinoid/acid trong 2 tuần đầu.
-
Liên hệ bác sĩ nếu nặng lên bất thường hoặc nghi nhiễm trùng.
Bước 2 – Thuốc bôi chống viêm – [Giảm viêm, ưu tiên dung nạp]
Mục tiêu của bước 2
-
Giảm viêm quanh nang, rút sẩn–mụn mủ, giảm đỏ rát.
-
Duy trì hàng rào da: phối hợp dưỡng không bít.
-
Tránh tái phát khi chuyển sang bước 3 (nếu cần).
Thuốc bôi ưu tiên (theo dung nạp & vị trí)
-
Metronidazole 0,75–1% (gel/cream) – lựa chọn đầu tay
-
Cách dùng: bôi mỏng 1–2 lần/ngày, sau dưỡng; lượng hạt đậu cho toàn vùng.
-
Ưu điểm: êm dịu, hợp da nhạy cảm, dùng được thai kỳ/cho bú theo chỉ định.
-
Theo dõi: đỡ rát và sẩn sau 2–4 tuần.
-
-
Acid azelaic 15% (gel/foam) – giảm đỏ rát, kháng viêm
-
Cách dùng: ngày 1 lần trong tuần đầu, sau đó 2 lần/ngày nếu dung nạp; bôi sau dưỡng để giảm châm chích.
-
Lưu ý: có thể châm chích nhẹ 7–10 ngày đầu; giảm tần suất nếu kích ứng.
-
-
Pimecrolimus 1% hoặc Tacrolimus 0,03% – vùng quanh mắt/mi
-
Cách dùng: 2 lần/ngày tại vùng mỏng, quanh mắt/mi hoặc khi nhạy cảm với azelaic; dùng như “cầu nối” giai đoạn dội ngược sau ngừng steroid.
-
Lưu ý: nóng rát thoáng qua 10–20 phút đầu là bình thường; tránh nắng gắt.
-
-
Erythromycin 2% hoặc Clindamycin 1% (gel/solution) – khi có mủ li ti
-
Cách dùng: bôi điểm hoặc lớp mỏng 1–2 lần/ngày, ngắn hạn 2–4 tuần; luôn phối hợp với metronidazole/azelaic để tránh kháng.
-
Ưu tiên: trẻ em hoặc thai kỳ có mụn mủ rải rác.
-
-
(Cân nhắc chuyên khoa) Ivermectin 1% hoặc lưu huỳnh 5–10%
-
Hữu ích ở thể giống rosacea hoặc nghi Demodex; cần theo dõi kích ứng.
-
Cách bôi đúng (giúp tăng dung nạp)
-
Nguyên tắc “sandwich” cho da nhạy: Dưỡng mỏng → Thuốc → Dưỡng mỏng (tối).
-
Bôi một lớp mỏng, phủ đều toàn vùng tổn thương, không chấm lẻ từng nốt.
-
Tránh bờ môi 2–3 mm để không kích ứng; nếu lỡ dính, lau nhẹ ngay.
-
Nếu rát kéo dài >20–30 phút: giảm tần suất còn 1 lần/ngày hoặc tạm ngưng 48 giờ, sau đó khởi động lại.
-
Duy trì tối thiểu 6–8 tuần trước khi đánh giá chuyển bậc.
Khi nào đổi thuốc hoặc thêm thuốc?
-
Không cải thiện sau 4 tuần dù tuân thủ → đổi nhóm (ví dụ azelaic ↔ metronidazole) hoặc thêm pimecrolimus vùng nhạy.
-
Lan rộng/nặng hoặc đỏ rát nhiều ảnh hưởng sinh hoạt → xem xét bước 3 (kháng sinh uống).
-
Tái phát nhanh khi giảm thuốc → quay lại bôi duy trì 2–3 tối/tuần trong 4–6 tuần.
Mini–protocol 8 tuần (tham khảo)
-
Tuần 1–2: Metronidazole 1–2 lần/ngày (+ pimecrolimus quanh mắt nếu rát); dưỡng không bít.
-
Tuần 3–4: Tăng azelaic 15% 1–2 lần/ngày nếu còn đỏ; tiếp tục metronidazole buổi tối.
-
Tuần 5–8: Giảm dần tần suất khi ổn; duy trì 2–3 tối/tuần thêm 2–4 tuần để giảm tái phát.
— Tóm tắt điểm chính
-
Metronidazole là lựa chọn êm; azelaic giảm đỏ nhưng dễ châm chích.
-
Pimecrolimus/tacrolimus phù hợp quanh mắt và giai đoạn dội ngược.
-
Kháng sinh bôi dùng ngắn hạn, tránh đơn độc kéo dài.
-
Bôi mỏng, phủ đều vùng, đánh giá lại sau 4–6 tuần.
Bước 3 – Kháng sinh đường uống – [Dành cho ca trung bình–nặng]
Khi nào cần uống?
-
Trung bình–nặng, lan tỏa, rát/đỏ ảnh hưởng sinh hoạt.
-
Không đáp ứng sau 4–6 tuần thuốc bôi đúng cách.
-
Tái phát nhanh dù đã tối ưu chăm sóc & bôi duy trì.
Lựa chọn thường dùng (tham khảo thực hành)
-
Doxycycline: 100 mg/ngày (hoặc 50 mg x 2) 6–12 tuần.
-
Ưu điểm: kháng viêm quanh nang tốt, dung nạp khá.
-
Lưu ý: uống sau ăn, kèm nhiều nước; tránh nằm ngay (phòng viêm thực quản). Nhạy nắng → chống nắng nghiêm ngặt.
-
-
Lymecycline: 408 mg/ngày 6–12 tuần (nếu sẵn có).
-
Macrolide (thai kỳ/trẻ em/không dùng được tetra)
-
Erythromycin 250–500 mg x 2 lần/ngày 4–8 tuần.
-
Azithromycin 250 mg/ngày hoặc 500 mg cách nhật, đợt ngắn lặp lại theo chỉ định.
-
-
Trẻ em: tránh nhóm tetracycline; ưu tiên erythromycin theo cân nặng.
Nguyên tắc sử dụng an toàn
-
Không phối hợp với isotretinoin (nguy cơ tăng áp lực nội sọ).
-
Tránh tetracycline ở thai kỳ, cho con bú sơ sinh, trẻ <8 tuổi.
-
Theo dõi GI (đầy bụng, buồn nôn), nhạy nắng, hiếm gặp dị ứng.
-
Đánh giá lại ở mốc 4–6 tuần: nếu đáp ứng tốt → giảm liều/ngưng dần và duy trì thuốc bôi + routine tối giản.
-
Không kéo dài kháng sinh đơn độc; luôn song hành chăm sóc hàng rào da và thuốc bôi để hạn chế tái phát.
Phác đồ tham khảo 8–12 tuần
-
Tuần 1–6: Doxycycline 100 mg/ngày + metronidazole/azelaic ± pimecrolimus vùng nhạy.
-
Tuần 7–8: Nếu ổn rõ (≥70%): ngưng kháng sinh, duy trì bôi 2–3 tối/tuần trong 4–6 tuần.
-
Nếu đáp ứng kém: kiểm tra tuân thủ/trigger, cân nhắc đổi nhóm (macrolide) hoặc đánh giá Demodex/patch test trước khi nghĩ tới bước 4.
-
Chỉ định khi trung bình–nặng hoặc không đáp ứng bôi.
-
Doxycycline 6–12 tuần là lựa chọn thường dùng; thai kỳ/trẻ em → macrolide.
-
Chống chỉ định: tránh phối hợp isotretinoin; tetracycline không dùng cho thai kỳ/trẻ <8 tuổi.
-
Luôn đánh giá lại 4–6 tuần, giảm liều sớm khi ổn; duy trì bôi + tối giản để phòng tái phát.
Bước 4 – Ca khó/biến thể u hạt – [Cần cá thể hóa & theo dõi sát]
Khi nào xếp “ca khó”?
-
Không đáp ứng ≥2 phác đồ chuẩn (bôi + uống) trong ≥12 tuần.
-
Tổn thương lan tỏa/đỏ dai dẳng, nhiều mụn mủ nhỏ hoặc tái phát nhanh sau ngưng.
-
Biến thể u hạt ở trẻ em (sẩn vàng–nâu quanh miệng/mũi/mắt), nghi Demodex, hoặc nghi tiếp xúc dị ứng.
Chiến lược theo nguyên nhân (đánh giá lại hệ thống)
-
Rà soát trigger 360°: steroid hít/xịt, mỹ phẩm bít, SLS/fluoride, khẩu trang ma sát, hương liệu.
-
Sàng lọc Demodex (scraping/tape test) nếu đỏ rát kiểu rosacea-like, mụn mủ lấm tấm.
-
Patch test bảng mở rộng (MCI/MI, fragrance mix I/II, cinnamal, linalool, methylisothiazolinone…) khi tái phát dù đã tối giản.
-
Nhiễm khuẩn phụ: cấy khi có mài vàng/tiết dịch.
Lựa chọn điều trị nâng cao (chỉ định chuyên khoa)
-
Isotretinoin liều thấp 0,1–0,3 mg/kg/ngày trong 8–16 tuần
-
Hữu ích ở POD kháng trị hoặc rosacea-like; theo dõi men gan/mỡ máu, tránh thai bắt buộc; không phối hợp tetracycline.
-
-
Liệu pháp kháng Demodex (khi dương tính hoặc nghi ngờ cao)
-
Ivermectin 1% bôi hằng ngày 8–12 tuần ± metronidazole.
-
Một số ca cần ivermectin uống liều theo cân nặng (chỉ định riêng, theo dõi chặt).
-
-
Phối hợp bôi đôi cho nền nhạy cảm: pimecrolimus/tacrolimus vùng mỏng + azelaic/metronidazole vùng còn lại; áp dụng “sandwich” để tăng dung nạp.
-
Kháng sinh thay thế ngắn hạn (macrolide theo đợt nhắc) ở người không dùng được tetra, song tránh kéo dài.
-
Laser/Năng lượng (trợ liệu chọn lọc): PDL 595 nm hoặc KTP 532 nm cho nền giãn mạch dai dẳng sau khi đã ổn viêm; thực hiện bởi bác sĩ có kinh nghiệm.
-
Trẻ em – biến thể u hạt (GPD)
-
Ưu tiên metronidazole/pimecrolimus, tránh tetra; có thể dùng erythromycin theo cân nặng.
-
Thường tự giới hạn, nhưng cần tránh steroid và kích thích. Theo dõi sát 4–6 tuần.
-
Lộ trình theo dõi & tiêu chí đáp ứng (ca khó)
-
Tuần 0: chụp ảnh chuẩn hóa; đếm sẩn/mụn mủ; thang VAS rát/đỏ; ghi đầy đủ trigger.
-
Tuần 4–6: kỳ vọng giảm ≥50% sẩn/đỏ; nếu <50% → đánh giá tuân thủ/test Demodex/patch test.
-
Tuần 8–12: mục tiêu ≥70–90%; cân nhắc giảm liều/ngưng và lập kế hoạch duy trì 2–3 tối/tuần trong 4–8 tuần.
-
Tái phát: phát hiện sớm (đỏ/châm chích tăng) → quay lại bôi duy trì + rà soát trigger.
An toàn & chống chỉ định quan trọng
-
Isotretinoin: chống chỉ định tuyệt đối ở thai kỳ/cho con bú; cần ngừa thai hiệu quả; theo dõi men gan, triglyceride.
-
Tetracycline: tránh ở trẻ <8 tuổi và thai kỳ.
-
Ivermectin uống: cân nhắc tương tác/địa ký sinh; chỉ dùng khi có chỉ định và theo dõi bác sĩ.
-
Ca khó cần khai thác lại trigger, test Demodex và patch test.
-
Isotretinoin liều thấp là lựa chọn cho kháng trị, theo dõi nghiêm ngặt.
-
GPD ở trẻ em: ưu tiên bôi, nhiều ca tự giới hạn; tránh tetra.
-
Duy trì bôi 2–3 tối/tuần + chăm sóc tối giản để giảm tái phát.
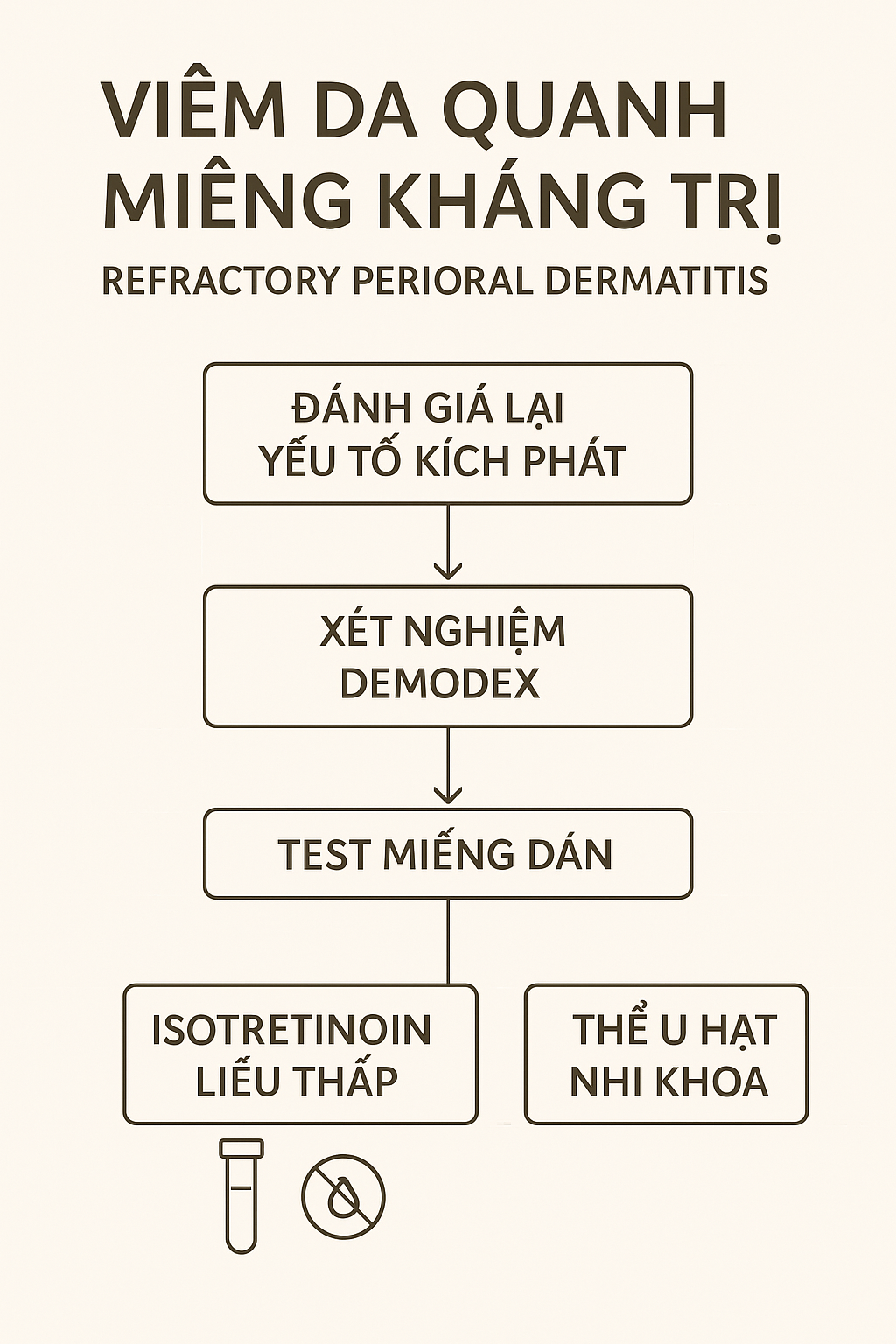
Viêm da quanh miệng ca khó & biến thể u hạt: chiến lược cá thể hóa
Quản lý ở trẻ em – [Ưu tiên bôi, tránh tetracycline]
Đặc điểm ở trẻ
-
Hay gặp periorificial: quanh miệng–mũi–mắt; vẫn thường chừa viền môi.
-
Liên quan xịt mũi/hít steroid cho viêm mũi dị ứng/hen; rò rỉ thuốc ra vùng miệng–mũi.
-
Có thể gặp biến thể u hạt (sẩn vàng–nâu), đa số tự giới hạn.
Nguyên tắc điều trị
-
Ngừng kích thích: hạn chế steroid hít/xịt; sau khi dùng, lau rửa vùng quanh miệng/mũi bằng nước sạch hoặc nước muối sinh lý.
-
Ưu tiên thuốc bôi 4–8 tuần:
-
Metronidazole 0,75–1% 1–2 lần/ngày.
-
Pimecrolimus 1% (hoặc tacrolimus 0,03%) vùng mi mắt/da mỏng, 2 lần/ngày.
-
Azelaic 15% cân nhắc ở trẻ >12 tuổi, thoa mỏng, bắt đầu 1 lần/ngày để thử dung nạp.
-
-
Kháng sinh đường uống chỉ khi trung bình–nặng hoặc không đáp ứng bôi:
-
Erythromycin theo cân nặng (10–15 mg/kg/lần, 2–4 lần/ngày) trong 4–8 tuần.
-
Tránh nhóm tetracycline (<8 tuổi tuyệt đối tránh).
-
-
Chăm sóc da tối giản: sữa rửa dịu không SLS, dưỡng không hương liệu–không bít, chống nắng vô cơ phù hợp lứa tuổi.
-
Theo dõi: tái khám 4–6 tuần; đánh giá số sẩn, mức đỏ, cảm giác rát.
Lưu ý an toàn & giáo dục gia đình
-
Không tự ý quay lại steroid bôi mặt khi đỏ rát tăng trong 1–2 tuần đầu (dội ngược).
-
Kiểm tra kem đánh răng: ưu tiên không SLS/không bạc hà, fluorid vừa phải; hướng dẫn bé súc miệng sạch sau chải răng.
-
Khẩu trang/ma sát: chọn chất liệu mềm, vừa mặt; thay khi ẩm.
-
Ghi nhật ký tác nhân khởi phát (mỹ phẩm/mặt nạ hoạt tính/kem chống nắng đặc).
-
Biến chứng hoặc dấu hiệu nhiễm trùng (mài vàng, rỉ dịch) → khám sớm.
Phác đồ mẫu 8 tuần (tham khảo)
-
Tuần 1–2: Zero skincare + metronidazole 1 lần/ ngày (tối).
-
Tuần 3–4: Metronidazole 2 lần/ngày; thêm pimecrolimus vùng mi nếu còn đỏ rát.
-
Tuần 5–8: Giảm tần suất khi ổn; nếu còn trung bình → cân nhắc erythromycin theo cân nặng và đánh giá lại 4 tuần sau.
-
Trẻ em: ưu tiên bôi, hạn chế thuốc uống.
-
Erythromycin là lựa chọn khi cần uống; tránh tetracycline <8 tuổi.
-
Luôn rà soát steroid hít/xịt và vệ sinh quanh miệng sau dùng.
-
Skincare tối giản + tái khám 4–6 tuần.

Quản lý viêm da quanh miệng ở trẻ em: ưu tiên bôi, tránh tetracycline
Quản lý thai kỳ/cho con bú – [Ưu tiên an toàn, chọn bôi trước]
Nguyên tắc chung
-
Mục tiêu: kiểm soát viêm, giữ hàng rào da ổn định, an toàn mẹ và bé.
-
Ưu tiên: chăm sóc tối giản + thuốc bôi có hồ sơ an toàn; chỉ dùng đường uống khi bắt buộc và có chỉ định bác sĩ.
-
Tránh tái phát: loại bỏ steroid bôi mặt, rà soát xịt mũi/hít steroid; tối giản mỹ phẩm, tránh SLS/hương liệu.
Thuốc bôi khuyến nghị
-
Metronidazole 0,75–1%: lựa chọn đầu tay, bôi mỏng 1–2 lần/ngày; dữ liệu an toàn tốt trong thai kỳ/cho bú theo chỉ định.
-
Pimecrolimus 1% / Tacrolimus 0,03%: dùng khu trú vùng nhạy (mí mắt/khóe mũi) khi viêm rõ hoặc giai đoạn dội ngược; theo dõi kích ứng thoáng qua.
-
Azelaic acid 15%: kháng viêm, hỗ trợ giảm đỏ; khởi đầu 1 lần/ngày, tăng dần nếu dung nạp.
-
Kháng sinh bôi (erythro/clinda): dùng ngắn hạn khi có mụn mủ lấm tấm; tránh đơn độc kéo dài.
Khi nào cân nhắc đường uống?
-
Tổn thương trung bình–nặng, lan tỏa, không đáp ứng bôi đúng sau 4–6 tuần.
-
Lựa chọn ưu tiên: Erythromycin (theo liều bác sĩ, thường 250–500 mg x 2 lần/ngày 4–8 tuần).
-
Tránh tuyệt đối: tetracycline (doxycycline, minocycline, lymecycline) trong thai kỳ; hạn chế khi cho bú (nguy cơ răng/xương ở trẻ nhỏ).
-
Isotretinoin: chống chỉ định tuyệt đối trong thai kỳ/cho bú.
Chăm sóc & lối sống an toàn
-
Zero skincare 7–14 ngày khi khởi trị; dưỡng không bít (glycerin, panthenol, squalane, ceramide).
-
Chống nắng vô cơ (ZnO/TiO₂), SPF 30–50; che chắn vật lý.
-
Kem đánh răng không SLS/bạc hà; súc sạch quanh miệng sau khi chải răng.
-
Giảm ma sát khẩu trang: chất liệu mềm, vừa mặt; thay khi ẩm.
-
Ghi nhật ký yếu tố làm nặng (mỹ phẩm mới, nắng gió, đồ cay/nóng rát).
Theo dõi & tiêu chí cải thiện
-
Mốc 4–6 tuần: kỳ vọng giảm ≥50% sẩn/đỏ/rát; nếu chưa đạt, kiểm tra tuân thủ và trigger; cân nhắc erythromycin nếu cần.
-
Sau ổn: duy trì bôi 2–3 tối/tuần trong 4–6 tuần; tiếp tục routine tối giản để hạn chế tái phát.
-
Metronidazole/azelaic là bôi ưu tiên; pimecrolimus cho vùng nhạy.
-
Đường uống: erythromycin khi buộc phải dùng; tránh tetracycline.
-
Isotretinoin: chống chỉ định trong thai kỳ/cho bú.
-
Zero skincare + chống nắng vô cơ + kiểm soát trigger giúp ổn định bền vững.
Lộ trình theo dõi & khi nào tái khám – [Đặt mốc rõ, chỉnh sớm nếu lệch]
Mốc theo dõi tiêu chuẩn (tại Anh Mỹ Clinic)
-
Khởi trị (Tuần 0):
-
Chụp ảnh tiêu chuẩn hóa (ánh sáng, góc, khoảng cách).
-
Ghi số sẩn/mụn mủ, diện tích vùng đỏ, VAS rát/châm chích (0–10).
-
Ghi nhận trigger (steroid, SLS/fluoride, mỹ phẩm bít, khẩu trang).
-
Ký routine 14 ngày & toa thuốc (Bước 1–2 ± 3).
-
-
Mốc 1 – Tuần 2–3 (check sớm):
-
Dự kiến: giảm rát 20–30%, ít mụn mủ mới.
-
Nếu dội ngược sau ngừng steroid còn mạnh → thêm/củng cố pimecrolimus/tacrolimus, tiếp tục “zero skincare”.
-
-
Mốc 2 – Tuần 4–6 (đánh giá chính):
-
Mục tiêu: giảm ≥50% sẩn/đỏ/VAS.
-
Nếu đạt: duy trì thêm 2–4 tuần, bắt đầu giảm tần suất bôi (2–3 tối/tuần).
-
Nếu <50%: kiểm tra tuân thủ, loại trigger, cân nhắc đổi bôi hoặc khởi động Bước 3 (kháng sinh uống).
-
-
Mốc 3 – Tuần 8–12 (củng cố/ra khỏi đợt):
-
Mục tiêu: ≥70–90% cải thiện.
-
Lập kế hoạch duy trì: bôi 2–3 tối/tuần 4–8 tuần, tiếp tục routine tối giản; dặn cảnh báo sớm tái phát.
-
-
Sau 3 tháng:
-
Nếu ổn định: hẹn tái khám khi cần; nếu tái phát ≥2 lần/năm → xem lại kem đánh răng, khẩu trang, mỹ phẩm nền và cân nhắc patch test/Demodex.
-
Khi nào cần tái khám sớm/khẩn?
-
Đỏ rát lan nhanh, đau, mài vàng/rỉ dịch (nghi nhiễm trùng).
-
Phản ứng kích ứng dữ dội với thuốc bôi không giảm sau 48–72 giờ giảm liều.
-
Không cải thiện gì sau 4 tuần dù tuân thủ tốt.
-
Trẻ em/thại kỳ có triệu chứng bất thường (sưng phù, sốt, viêm quanh mắt).
Cách tự theo dõi tại nhà (checklist 1 phút/ ngày)
-
Chấm điểm VAS rát/đỏ (0–10) vào sổ/ứng dụng.
-
Đếm nhanh nốt sẩn vùng quanh miệng (ước lượng theo cụm).
-
Ghi trigger trong ngày: kem mới, thời gian đeo khẩu trang, đồ cay/nóng, nắng gió.
-
Đính ảnh selfie mỗi 3–4 ngày dưới ánh sáng tự nhiên.
Nguyên tắc kết thúc đợt điều trị
-
Hết sẩn mới, đỏ nền mờ, VAS ≤2 trong ≥2 tuần.
-
Duy trì bôi 2–3 tối/tuần thêm 4–6 tuần rồi ngưng.
-
Giữ routine tối giản; nếu tái phát, khởi động protocol rút gọn 2–4 tuần (bôi ưu tiên + cắt trigger) và đặt lịch kiểm tra.
— Tóm tắt điểm chính
-
Hẹn 4–6 tuần là mốc quyết định; mục tiêu ≥50% cải thiện.
-
Ảnh chuẩn hóa + VAS + đếm sẩn giúp theo dõi khách quan.
-
Tái khám sớm khi nghi nhiễm trùng/kích ứng mạnh/không đáp ứng.
-
Sau ổn: duy trì ngắn 4–6 tuần để giảm tái phát.
Chăm sóc da & tránh tái phát – [Giữ tối giản, đều đặn, đúng kỹ thuật]
Nguyên tắc vàng “3T–3Đ”
-
3T: Tối giản – Từ tốn – Tập trung (ít sản phẩm, tăng chậm, nhắm vùng tổn thương).
-
3Đ: Đều đặn – Đủ lượng – Đúng kỹ thuật (liều hạt đậu, phủ đều, tránh bờ môi 2–3 mm).
Routine duy trì 6–12 tuần sau ổn (tham khảo)
-
Sáng: Rửa dịu ≤30 giây → Dưỡng không bít → Chống nắng vô cơ (ZnO/TiO₂).
-
Trưa (nếu đeo khẩu trang lâu): Thấm mồ hôi, xịt/đắp nước muối sinh lý nhẹ → bôi lớp dưỡng mỏng ở mép khẩu trang.
-
Tối: Rửa dịu → Dưỡng → Thuốc bôi duy trì 2–3 tối/tuần (metronidazole/azelaic hoặc pimecrolimus vùng nhạy).
Checklist chống tái phát hằng ngày
-
Kem đánh răng: loại không SLS/không bạc hà; súc sạch mép miệng sau chải.
-
Khẩu trang: vải mềm, vừa mặt; thay khi ẩm; bôi dưỡng mỏng trước khi đeo.
-
Mỹ phẩm: tránh nền dày lâu trôi; ưu tiên non-comedogenic, không hương liệu; thử trên vùng nhỏ 72 giờ trước toàn mặt.
-
Nắng/gió/nhiệt: che chắn, mũ rộng vành; chống nắng SPF 30–50; hạn chế gió nóng, phòng điều hòa khô.
-
Tẩy rửa: không chà xát, không tẩy da chết hạt to; AHA/BHA/retinoid chỉ cân nhắc sau 8–12 tuần ổn định, bắt đầu 1 lần/tuần.
Danh sách “đỏ” nên tránh (ít nhất 8–12 tuần)
-
Steroid bôi mặt (trừ khi có chỉ định y khoa khác).
-
Sữa rửa mặt/kem đánh răng có SLS, sản phẩm hương liệu/tinh dầu (bạc hà, quế, cam chanh).
-
Occlusive dày nặng trên vùng quanh miệng: petrolatum dày, sáp ong đặc.
-
Tẩy da chết mạnh, peel tự làm, thiết bị ma sát cao (bàn chải xoay, khăn thô).
Khi trang điểm là bắt buộc
-
Chọn kem nền mỏng, gốc water/gel, không dầu nặng.
-
Thoa sau dưỡng, tránh đè chồng nhiều lớp; tẩy trang dịu, không cồn thơm.
-
Nếu thấy rát tăng/đỏ bùng, ngưng ngay và quay lại routine tối giản 1–2 tuần.
Dấu hiệu cảnh báo sớm tái phát (để xử trí trong 72 giờ)
-
Châm chích tăng, xuất hiện sẩn li ti mới quanh mép.
-
Hành động: cắt trigger vừa thêm, quay lại metronidazole/azelaic 1–2 lần/ngày + pimecrolimus vùng nhạy trong 7–14 ngày, đặt lịch kiểm tra nếu không giảm.
Giữ nhịp sống hỗ trợ da
-
Ngủ đủ, giảm căng thẳng; điều độ đồ cay/nóng nếu dễ đỏ rát.
-
Uống đủ nước; chọn sữa rửa pH 5–6, dưỡng ẩm có ceramide/glycerin/panthenol.
-
Ghi chép nhật ký da 1–2 phút/ngày (VAS rát, nốt sẩn, trigger).
-
Tối giản bền vững + duy trì 2–3 tối/tuần giúp ít tái phát.
-
Tránh SLS, hương liệu, occlusive dày, ma sát.
-
Phát hiện sớm dấu hiệu tái phát để xử trí trong 72 giờ.
-
Chống nắng vô cơ và vệ sinh răng miệng không SLS/bạc hà là then chốt.
Case lâm sàng minh họa A – [Ngừng steroid + bôi đúng, khỏi 8 tuần]
Thông tin ca bệnh (đã ẩn danh, đồng ý sử dụng dữ liệu)
-
Bệnh nhân: nữ, 28 tuổi, nhân viên văn phòng, da hỗn hợp.
-
Bệnh sử: bùng phát sẩn đỏ quanh miệng 3 tháng. Tự mua kem “7 ngày hết mẩn” có steroid (không nhãn rõ) → đỡ thoáng 1–2 ngày, bùng lại nặng hơn. Dùng kem đánh răng bạc hà/SLS, đeo khẩu trang >8 giờ/ngày.
-
Triệu chứng: sẩn hồng li ti 1–2 mm quanh miệng, chừa viền môi; rát/châm chích VAS 7/10, không comedone.
-
Chẩn đoán tại Anh Mỹ Clinic: Viêm da quanh miệng (POD), mức trung bình; loại trừ mụn trứng cá và tiết bã.
Phác đồ điều trị
-
Bước 1 (Tuần 0–2):
-
Ngừng hoàn toàn steroid bôi; giáo dục về dội ngược 5–10 ngày.
-
Zero skincare: rửa dịu không SLS, dưỡng không bít (glycerin–panthenol–squalane), chống nắng vô cơ có kẽm.
-
Kem đánh răng đổi sang loại không SLS/không bạc hà; hướng dẫn súc sạch mép miệng.
-
-
Bước 2 (Tuần 1–8):
-
Metronidazole 0,75% gel: 2 lần/ngày.
-
Pimecrolimus 1% vùng mí & rãnh mũi–má khi rát: 2 lần/ngày trong 2 tuần, sau đó giảm.
-
Azelaic acid 15% 1 lần/đêm từ tuần 3 nếu còn đỏ (khởi liều 3–4 đêm/tuần).
-
-
Bước 3 (không cần kháng sinh uống): giữ bôi + tối giản, chưa chỉ định doxycycline.
Diễn tiến theo mốc
-
Tuần 2: dội ngược đỏ tăng nhẹ ngày 5–7 → xử trí bằng pimecrolimus “cầu nối”; VAS rát 5/10, sẩn mới giảm.
-
Tuần 4 (đánh giá chính): giảm ~60% số sẩn; nền đỏ mờ; VAS 3/10. Tiếp tục metronidazole; thêm azelaic 15% 1 lần/đêm.
-
Tuần 8 (kết thúc đợt): giảm 90% sẩn; không còn mủ; VAS 1–2/10 khi nắng–gió. Chuyển duy trì 2–3 tối/tuần trong 4–6 tuần, tiếp tục routine tối giản.
-
Trước (Tuần 0): cụm sẩn 1–2 mm quanh mép, vermilion sparing, đỏ nền nhẹ.
-
Sau (Tuần 8): còn lác đác 1–2 sẩn mờ, gần sạch nền đỏ; không thâm đáng kể. (Ảnh chụp tiêu chuẩn hóa ánh sáng & góc; lưu trong hồ sơ nội bộ.)
Yếu tố làm nặng đã xử lý
-
Loại: kem steroid không rõ nồng độ, kem nền lâu trôi, kem đánh răng SLS/bạc hà, ma sát khẩu trang.
-
Giải pháp: chuyển sữa rửa không SLS, toothpaste không bạc hà, khẩu trang vải mềm, tăng thay khi ẩm; tránh nền dày.
Bài học thực hành
-
Ngừng steroid + giáo dục dội ngược giúp tuân thủ tốt.
-
Metronidazole + pimecrolimus kiểm soát viêm êm trong 2 tuần đầu.
-
Thêm azelaic 15% sau khi hàng rào ổn giúp xóa đỏ nhanh hơn.
-
Không cần kháng sinh uống nếu đáp ứng >50% ở tuần 4 và tuân thủ tốt.
-
Nữ 28t lệ thuộc steroid → POD trung bình.
-
Zero skincare + metronidazole là trụ cột; pimecrolimus qua dội ngược.
-
Tuần 8: cải thiện ~90%, duy trì 2–3 tối/tuần để chống tái phát.
-
Cắt SLS/bạc hà/occlusive dày/ma sát khẩu trang là chìa khóa.
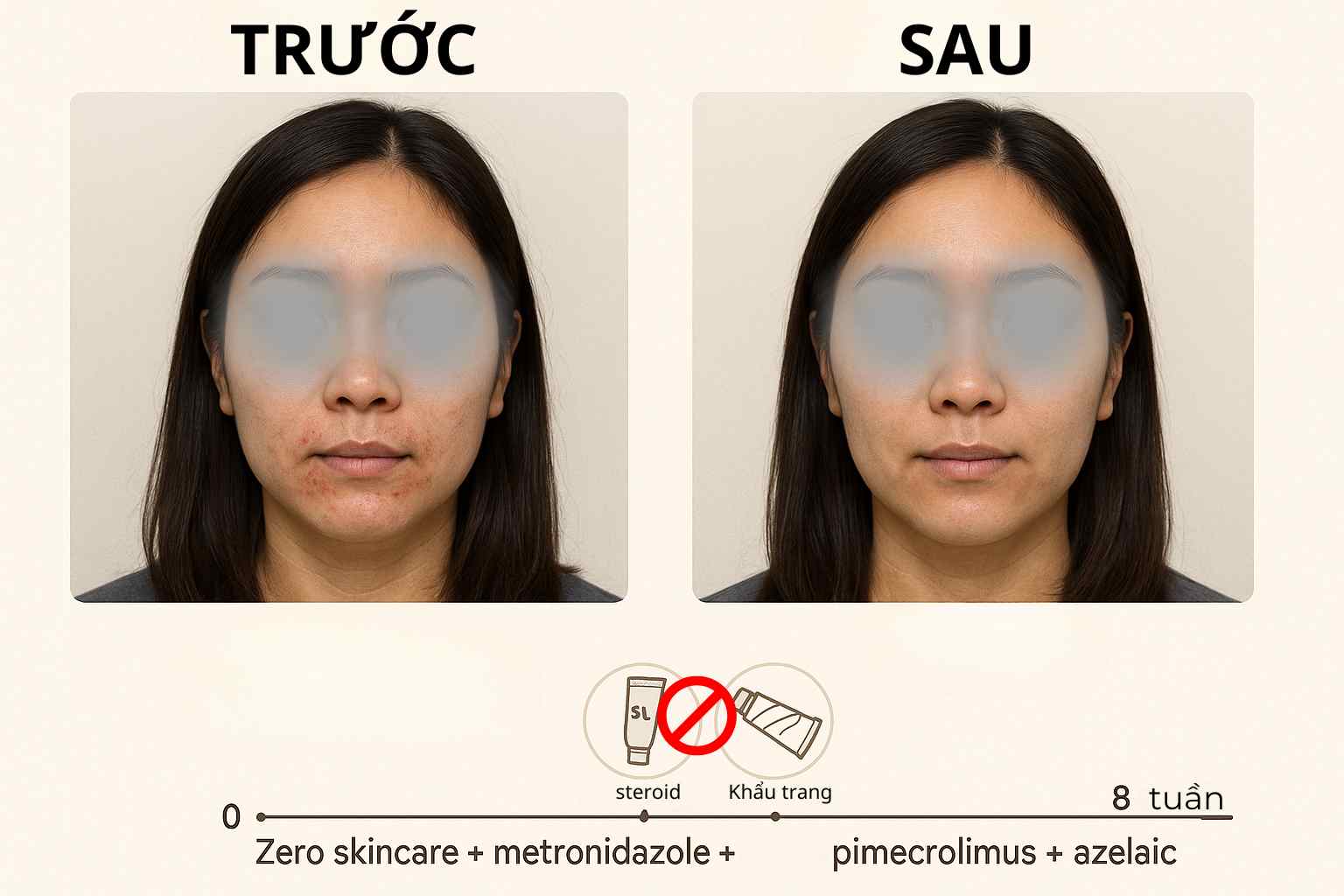
Case thực tế viêm da quanh miệng: nữ 28 tuổi, đáp ứng 90% sau 8 tuần
Case lâm sàng minh họa B – [Cắt nguồn steroid xịt, ổn sau 6–8 tuần]
Thông tin ca bệnh (đã ẩn danh, đồng ý sử dụng dữ liệu)
-
Bệnh nhân: bé trai, 9 tuổi, viêm mũi dị ứng.
-
Bệnh sử: xuất hiện sẩn đỏ quanh miệng–mũi 6 tuần, tăng sau buổi tối. Dùng xịt mũi steroid hằng ngày 3 tháng gần đây; kem đánh răng bạc hà/SLS. Không sốt, không mủ lan tỏa.
-
Khám: sẩn hồng 1–2 mm quanh mép và rãnh mũi–má, chừa viền môi; rát VAS 5/10; không comedone → chẩn đoán Periorificial dermatitis mức nhẹ–trung bình.
Chiến lược xử trí
-
Giáo dục & cắt nguồn:
-
Duy trì điều trị viêm mũi theo tai–mũi–họng, nhưng đổi kỹ thuật xịt (đầu xịt hướng ra ngoài vách mũi, xa mép; lao khô và rửa mặt vùng quanh mũi–miệng sau xịt).
-
Thảo luận với bác sĩ chuyên khoa khả năng giảm liều/đổi phân tử hoặc ngắt quãng nếu kiểm soát triệu chứng tốt.
-
-
Zero skincare (7–14 ngày): sữa rửa không SLS, dưỡng không hương liệu–không bít, chống nắng vô cơ phù hợp lứa tuổi.
-
Thuốc bôi (4–8 tuần):
-
Metronidazole 0,75% 2 lần/ngày toàn vùng tổn thương.
-
Pimecrolimus 1% 2 lần/ngày vùng mi/khóe mũi trong 2 tuần đầu, sau giảm dần.
-
Không dùng tetracycline bôi/uống.
-
-
Kháng sinh đường uống: không chỉ định ban đầu. Chỉ xem xét erythromycin theo cân nặng nếu không cải thiện sau 4–6 tuần.
Diễn tiến theo mốc
-
Tuần 2: rát giảm ~30%, sẩn mới ít; kỹ thuật xịt mũi thực hành đúng (hướng vòi ra ngoài vách, rửa sạch sau xịt).
-
Tuần 4 (đánh giá chính): giảm ~60% sẩn/đỏ; VAS 2–3/10. Tiếp tục metronidazole; pimecrolimus giảm còn 1 lần/ngày ở vùng mi.
-
Tuần 6–8: giảm 85–90%; còn lác đác sẩn mờ sau vận động ngoài trời. Chuyển duy trì 2–3 tối/tuần trong 4 tuần, giữ routine tối giản.
Các yếu tố làm nặng & cách khắc phục
-
Xịt mũi steroid rò ra mép: sửa kỹ thuật xịt + rửa vùng quanh miệng sau dùng.
-
Kem đánh răng SLS/bạc hà: đổi sang không SLS/không bạc hà, dặn súc sạch vùng mép.
-
Khẩu trang khi chơi thể thao: chọn vải mềm, vừa mặt; thay khi ẩm; bôi dưỡng mỏng trước khi đeo.
Bài học thực hành
-
POD ở trẻ thường liên quan steroid xịt/hít; chỉ cần sửa kỹ thuật + chăm sóc tối giản + bôi an toàn là cải thiện tốt.
-
Pimecrolimus hữu ích vùng mí/khóe mũi nhạy cảm trong 2 tuần đầu.
-
Theo dõi 4–6 tuần đủ để quyết định có cần kháng sinh uống hay không.
-
Trẻ 9 tuổi POD liên quan xịt mũi steroid → chỉnh kỹ thuật + rửa sạch sau xịt.
-
Metronidazole + pimecrolimus kiểm soát viêm êm; không cần kháng sinh uống.
-
Tuần 6–8: cải thiện ~90%; duy trì 2–3 tối/tuần + routine tối giản.
Các sai lầm thường gặp – [Tránh “chữa cháy” bằng steroid]
Những lỗi làm bệnh dai dẳng
-
Bôi lại steroid khi bùng đỏ: đỡ thoáng vài ngày rồi bùng nặng hơn, tạo vòng lặp lệ thuộc.
-
Đổi quá nhiều sản phẩm cùng lúc: hàng rào da yếu → kích ứng chồng kích ứng, khó xác định thủ phạm.
-
Chấm thuốc từng nốt thay vì bôi mỏng phủ đều vùng: bỏ sót viêm quanh nang, đáp ứng chậm.
-
Dùng tẩy rửa mạnh/SLS & tẩy da chết hạt to: tăng rát/châm chích, kéo dài thời gian hồi phục.
-
Kem nền dày, occlusive nặng quanh mép: bít tắc, ủ viêm → sẩn không rút.
-
Bỏ sót nguồn steroid hít/xịt hoặc kem đánh răng bạc hà/SLS: điều trị bôi đúng mà vẫn tái phát.
-
Không chống nắng/che chắn khi dùng azelaic/doxycycline: đỏ rát kéo dài, dễ nản điều trị.
-
Tự ý dừng sớm khi vừa đỡ 50–60%: chưa ổn định viêm nền, dễ tái phát trong 2–4 tuần.
-
Lạm dụng kháng sinh bôi kéo dài một mình: nguy cơ kháng thuốc, hiệu quả ngày càng kém.
-
Không tái khám mốc 4–6 tuần: bỏ lỡ thời điểm chỉnh phác đồ (thêm/giảm/đổi thuốc).
Cách “sửa lỗi” nhanh
-
Ngừng hẳn steroid; nếu dội ngược 5–10 ngày, cầu nối pimecrolimus/tacrolimus + chườm mát.
-
Quay về zero skincare 7–14 ngày; chỉ 1 sữa rửa dịu + 1 dưỡng không bít + (nếu cần) 1 thuốc bôi chống viêm.
-
Bôi chuẩn kỹ thuật: lượng hạt đậu, phủ toàn vùng tổn thương, tránh bờ môi 2–3 mm.
-
Rà soát trigger 360°: xịt/hít steroid, kem đánh răng SLS/bạc hà, khẩu trang ma sát, nắng–gió, mỹ phẩm mới.
-
Đặt lịch tái khám 4–6 tuần để tối ưu sớm; duy trì 2–3 tối/tuần thêm 4–6 tuần sau khi ổn.
-
Steroid “chữa cháy” là sai lầm số 1.
-
Đổi nhiều sản phẩm/peel mạnh làm kích ứng chồng kích ứng.
-
Bỏ sót xịt mũi steroid hay kem đánh răng SLS khiến tái phát.
-
Giữ zero skincare, bôi đúng kỹ thuật, tái khám 4–6 tuần.
Khi nào cần chuyển tuyến chuyên khoa? – [Đừng chần chừ nếu có “cờ đỏ”]
Tình huống nên chuyển tuyến/ hội chẩn chuyên khoa Da liễu
-
Không điển hình/kháng trị:
-
Không đáp ứng ≥2 phác đồ chuẩn (bôi + uống) trong ≥12 tuần.
-
Tổn thương lan tỏa, nhiều mụn mủ li ti, đỏ rát dai dẳng ảnh hưởng sinh hoạt.
-
Nghi biến thể u hạt ở trẻ em nhưng đáp ứng kém sau 6–8 tuần bôi đúng.
-
-
Nghi chẩn đoán khác (cần xét nghiệm/ sinh thiết/ patch test):
-
Ban đỏ không chừa viền môi, mảng vảy dày, ngứa nhiều bất thường.
-
Tổn thương mủ, đóng mài vàng gợi nhiễm trùng; hoặc sẹo/loét.
-
Nghi viêm da tiếp xúc dị ứng không rõ dị nguyên; cần patch test mở rộng.
-
Nghi Demodex nặng/rosacea-like cần soi ký sinh và điều trị đích.
-
-
Có “cờ đỏ” toàn thân/ngoại khoa:
-
Sốt, sưng nề quanh mắt, đau nhức, suy giảm thị lực (nghi nhiễm trùng quanh ổ mắt).
-
Đau dây V kiểu đau điện giật, dị cảm kéo dài sau zona vùng mặt.
-
Dùng thuốc nguy cơ cao (isotretinoin, kháng sinh kéo dài) cần theo dõi xét nghiệm.
-
-
Tình huống đặc biệt:
-
Thai kỳ/cho bú nhưng bệnh trung bình–nặng không đáp ứng bôi an toàn.
-
Trẻ nhỏ <8 tuổi cần cân nhắc kháng sinh uống; hoặc bệnh tái phát ≥3 lần/năm.
-
Nhu cầu laser/năng lượng để xử trí giãn mạch sau khi đã ổn viêm.
-
Bạn cần chuẩn bị gì trước khi chuyển tuyến?
-
Tóm tắt điều trị đã dùng (thuốc bôi/uống, thời gian, đáp ứng).
-
Danh sách sản phẩm đang sử dụng (sữa rửa, dưỡng, chống nắng, makeup, kem đánh răng).
-
Ảnh chuẩn hóa các mốc tuần 0–4–8.
-
Nhật ký trigger: SLS/fluoride, hương liệu, khẩu trang, nắng–gió, steroid hít/xịt.
-
Các xét nghiệm sẵn có: KOH, soi Demodex, cấy khuẩn (nếu đã làm).
Tại Phòng Khám Da Liễu Anh Mỹ
-
Thực hiện khai thác 360° trigger, soi Demodex, patch test khi nghi ngờ.
-
Cá thể hóa phác đồ bôi – uống – duy trì, xem xét isotretinoin liều thấp ở ca kháng trị và trợ liệu laser khi phù hợp.
-
Đặt mốc theo dõi 4–6–12 tuần với ảnh chuẩn hóa và thang VAS.
— Tóm tắt điểm chính
-
Kháng trị/không điển hình/cờ đỏ → chuyển chuyên khoa.
-
Chuẩn bị hồ sơ điều trị, ảnh, danh sách sản phẩm trước khi đi.
-
Tại Anh Mỹ Clinic: có Demodex test, patch test và phác đồ cá thể hóa.
-
Theo dõi đúng mốc để tối ưu và rút ngắn thời gian bệnh.
So sánh nhanh các lựa chọn điều trị – [Chọn đúng, hợp cơ địa & ngân sách]
Bảng so sánh thực hành (ưu/nhược/chi phí/tính phù hợp)
| Lựa chọn | Tác dụng chính | Ưu điểm | Hạn chế/Nguy cơ | Chi phí ước tính* | Phù hợp nhất khi… |
| Zero skincare (rửa dịu + dưỡng không bít + chống nắng vô cơ) | Phục hồi hàng rào, giảm kích ứng | Rất an toàn, chi phí thấp, nền tảng mọi phác đồ | Cần kiên nhẫn 7–14 ngày, có thể dội ngược sau ngừng steroid | Thấp | Mọi mức độ, giai đoạn khởi trị/duy trì |
| Metronidazole 0,75–1% (bôi) | Kháng viêm quanh nang | Êm, dung nạp tốt, an toàn thai kỳ/cho bú | Hiệu lực vừa, cần 2–4 tuần mới rõ | Thấp–Trung | POD nhẹ–trung bình; da nhạy cảm |
| Azelaic acid 15% (bôi) | Giảm đỏ, kháng viêm, hỗ trợ thâm | Có lợi cho đỏ nền, ít kháng thuốc | Châm chích tuần đầu, cần hướng dẫn dùng đúng | Trung | POD có đỏ nền/da dầu; sau khi hàng rào ổn |
| Pimecrolimus 1%/Tacrolimus 0,03% (bôi) | Chống viêm không steroid | Tốt vùng mí/da mỏng, hữu ích “cầu nối” sau ngừng steroid | Cảm giác nóng thoáng; giá cao hơn metronidazole | Trung–Cao | Vùng nhạy cảm; dội ngược sau ngừng steroid |
| Erythro/Clinda (bôi ngắn hạn) | Giảm mủ lấm tấm | Tác dụng nhanh trên mụn mủ | Nguy cơ kháng thuốc nếu dùng đơn độc lâu | Thấp | Khi có mủ li ti; phối hợp ngắn hạn |
| Doxycycline/Lymecycline (uống) | Kháng viêm hệ thống | Hiệu quả với trung bình–nặng, lan tỏa | Nhạy nắng, kích ứng tiêu hóa; tránh thai kỳ/<8 tuổi | Trung | Không đáp ứng bôi sau 4–6 tuần; mức độ trung bình–nặng |
| Macrolide (erythro/azithro uống) | Thay thế khi không dùng được tetra | Dùng được thai kỳ/trẻ em (theo chỉ định) | Rối loạn tiêu hóa; hiệu lực kém hơn tetra | Trung | Thai kỳ, trẻ em, chống chỉ định tetra |
| Ivermectin 1% (bôi) | Đích vào Demodex/rosacea-like | Hữu ích ca đỏ rát kiểu rosacea | Có thể kích ứng; cần đánh giá Demodex | Trung–Cao | POD nghi Demodex/rosacea-like |
| Isotretinoin liều thấp (uống) | Điều hòa sừng, kháng viêm mạnh | Lựa chọn cho kháng trị | Theo dõi men gan/mỡ; chống chỉ định thai kỳ | Cao | Ca không đáp ứng ≥12 tuần phác đồ chuẩn |
| Laser mạch (PDL/KTP) | Giảm giãn mạch đỏ tồn lưu | Nhanh, nhắm đích, ít nghỉ dưỡng | Chi phí cao, không dùng khi viêm đang hoạt | Cao | Đỏ nền/giãn mạch dai dẳng sau khi đã ổn viêm |
Cách lựa chọn thực tế (3 bước)
-
Đặt nền: Zero skincare + metronidazole (± pimecrolimus vùng nhạy).
-
Tăng bậc: Azelaic 15% nếu còn đỏ; doxycycline 6–12 tuần nếu trung bình–nặng/không đáp ứng bôi.
-
Ca khó: Sàng lọc Demodex/patch test → cân nhắc ivermectin bôi hoặc isotretinoin liều thấp; laser mạch khi đã hết viêm.
-
Bôi an toàn là trụ cột; uống khi cần thiết.
-
Pimecrolimus hữu ích vùng nhạy/qua dội ngược.
-
Doxycycline cho trung bình–nặng; isotretinoin chỉ ca kháng trị.
-
Laser chỉ dùng sau khi đã kiểm soát viêm.
Chi phí ước tính & thời gian điều trị – [Lộ trình 6–12 tuần, chi phí linh hoạt]
Khung thời gian điển hình
-
Tuần 0–2: Zero skincare + thuốc bôi đầu tay → qua dội ngược, giảm rát ban đầu.
-
Tuần 4–6 (mốc chính): kỳ vọng ≥50% cải thiện; quyết định có cần kháng sinh uống.
-
Tuần 8–12: ≥70–90%; chuyển duy trì 2–3 tối/tuần thêm 4–6 tuần.
-
Tái phát thưa: protocol rút gọn 2–4 tuần (cắt trigger + bôi ưu tiên).
Bảng tham khảo chi phí tại phòng khám tư nhân (ước tính, có thể thay đổi theo hãng & thời điểm)
| Hạng mục | Gói/đơn vị | Chi phí tham khảo |
| Khám chuyên khoa da liễu | Lần đầu / tái khám | 200k – 500k / 120k – 300k |
| Soi Demodex / KOH | Mỗi lần | 150k – 300k |
| Metronidazole 0,75–1% (bôi) | Tuýp 30–50g | 120k – 250k |
| Azelaic acid 15% (bôi) | Tuýp 30–50g | 250k – 450k |
| Pimecrolimus 1% / Tacrolimus 0,03% | Tuýp 15–30g | 350k – 950k |
| Erythro/Clinda bôi (ngắn hạn) | Tuýp | 80k – 200k |
| Doxycycline/Lymecycline (uống) | 4–6 tuần | 180k – 600k |
| Erythromycin/Azithromycin (uống) | 4–6 tuần | 200k – 500k |
| Chăm sóc nền (sữa rửa dịu + dưỡng không bít + chống nắng vô cơ) | 1–2 tháng | 400k – 1,2 triệu |
| Isotretinoin liều thấp (nếu kháng trị) | 8–12 tuần + xét nghiệm | 1,5 – 3,5 triệu |
| Laser mạch (PDL/KTP – sau ổn viêm) | 1 phiên | 1,5 – 3,0 triệu |
Tổng chi phí ước tính theo mức độ (1 đợt điều trị):
-
Nhẹ: 1,0 – 2,0 triệu (khám + bôi + chăm sóc nền).
-
Trung bình: 1,8 – 3,5 triệu (thêm khả năng doxycycline 6–12 tuần).
-
Kháng trị/đỏ mạch tồn lưu: 3,5 – 7,0+ triệu (có thể cần isotretinoin liều thấp và/hoặc laser mạch).
Cách tiết kiệm nhưng vẫn hiệu quả
-
Dùng ít sản phẩm: 1 sữa rửa dịu + 1 dưỡng không bít + 1 thuốc bôi trụ cột.
-
Mua quy mô phù hợp 30–50g; không tích trữ nhiều hãng.
-
Chụp ảnh & theo dõi mốc 4–6 tuần để ngưng sớm thuốc uống khi đạt mục tiêu.
-
Tái khám đúng hẹn giúp tối ưu toa, tránh mua sản phẩm không cần thiết.
— Tóm tắt điểm chính
-
Lộ trình thường 6–12 tuần, mốc 4–6 tuần quyết định tăng/giảm bậc.
-
Chi phí biến thiên theo mức độ và lựa chọn sản phẩm.
-
Ưu tiên phác đồ tối giản để tối ưu chi phí mà vẫn đạt mục tiêu.
-
Laser/ isotretinoin chỉ cân nhắc sau khi đã tối ưu cơ bản.
Hỏi đáp nhanh về viêm da quanh miệng – [Giải đáp ngắn, dễ rút trích]
Viêm da quanh miệng có phải do dị ứng mỹ phẩm không?
Tại sao ngừng steroid lại bùng đỏ mạnh hơn vài ngày đầu?
Tôi có cần kiêng fluoride hoàn toàn không?
Bao lâu thì khỏi? Có để sẹo không?
Dùng retinoid hay AHA/BHA có làm nặng không?
Khi nào phải uống kháng sinh?
Có nên bôi kẽm oxit hay petrolatum dày để “che chắn”?
POD có lây không? Có phải do nấm khuẩn?
Tôi đeo khẩu trang cả ngày, phải làm sao để đỡ rát?
Sau khi khỏi, tôi nên duy trì gì để tránh tái phát?
— Tóm tắt điểm chính
-
Steroid và kích thích/bít tắc là căn nguyên chính; fluoride chỉ gây nặng ở một số người.
-
Dội ngược 1–2 tuần là bình thường nếu tối giản và bôi cầu nối.
-
Kháng sinh uống dành cho trung bình–nặng hoặc không đáp ứng bôi.
-
Duy trì tối giản + chống nắng vô cơ + chăm răng miệng không SLS để giảm tái phát.
Giới thiệu chuyên gia & E-E-A-T – [Bác sĩ thật, dữ liệu chuẩn, cập nhật định kỳ]
Tác giả & năng lực chuyên môn (Experience–Expertise)
-
BSCKII Trương Lê Đạo – Chuyên khoa II Da liễu, >20 năm điều trị bệnh da và >25 năm phẫu thuật da; phụ trách chuyên môn Phòng Khám Da Liễu Anh Mỹ.
-
Lĩnh vực mạnh: viêm da quanh miệng/periorificial, rosacea, viêm da tiếp xúc, thủ thuật da (sinh thiết/laser mạch hỗ trợ).
-
Thực hành dựa trên hướng dẫn quốc tế (dermatology guidelines), kết hợp điều chỉnh theo điều kiện Việt Nam.
Tuyên bố minh bạch (Authoritativeness–Trustworthiness)
-
Bài viết tổng hợp thực hành nội bộ tại Anh Mỹ Clinic + bằng chứng khoa học; không nhận tài trợ từ hãng mỹ phẩm/thuốc.
-
Không quảng cáo sản phẩm cụ thể; chỉ nêu nhóm hoạt chất và nguyên tắc dùng an toàn.
-
Bảo mật ca bệnh: mọi thông tin lâm sàng minh họa đều ẩn danh và có sự đồng ý.
Phạm vi áp dụng & đối tượng
-
Áp dụng cho POD/viêm da quanh miệng ở người lớn & trẻ em tại cơ sở ngoại trú.
-
Không thay thế chẩn đoán trực tiếp khi có cờ đỏ (nhiễm trùng, lan quanh mắt, đau dây V, loét/sẹo).
-
Phác đồ cá thể hóa theo mức độ, cơ địa, thai kỳ/cho bú và nguồn steroid hít/xịt.
Ngoại lệ/Chống chỉ định chính
-
Tránh tetracycline ở thai kỳ/cho bú sơ sinh và trẻ <8 tuổi.
-
Chống chỉ định tuyệt đối isotretinoin ở thai kỳ; cần theo dõi men gan/mỡ máu khi sử dụng.
-
Dị ứng/không dung nạp hoạt chất (azelaic, metronidazole, macrolide…) cần thay thế phù hợp.
Quy trình kiểm chứng nội dung
-
Lập checklist so sánh với guideline; rà soát mốc 4–6–12 tuần trong theo dõi.
-
Peer–review nội bộ: ít nhất 1 bác sĩ da liễu kiểm tra trước khi xuất bản.
-
Cập nhật định kỳ mỗi 6–12 tháng hoặc khi có bằng chứng mới.
-
Ngày cập nhật gần nhất: 27/09/2025.
-
BSCKII Trương Lê Đạo chịu trách nhiệm chuyên môn; không tài trợ, không quảng cáo.
-
Nội dung evidence–based, điều chỉnh theo bối cảnh Việt Nam.
-
Có ngoại lệ/chống chỉ định rõ ràng; khuyến cáo khám trực tiếp khi có “cờ đỏ”.
-
Cập nhật 27/09/2025; tiếp tục review định kỳ.
Quy trình khám tại Anh Mỹ Clinic – [Rõ ràng 5 bước, tiết kiệm thời gian]
-
Chọn khung giờ; cung cấp triệu chứng, thời gian bệnh, thuốc/ mỹ phẩm đang dùng.
-
Nhận hướng dẫn chuẩn bị: mang ảnh cũ, ngưng steroid bôi mặt 48–72h (nếu an toàn), liệt kê kem đánh răng/khẩu trang sử dụng.
-
Kiểm tra thông tin, ký đồng ý điều trị & bảo mật.
-
Chụp ảnh dưới ánh sáng/ góc cố định để so sánh tuần 0–4–8–12.
-
Khai thác yếu tố khởi phát (steroid bôi/hít/xịt, SLS/fluoride, mỹ phẩm bít, ma sát khẩu trang).
-
Khám hình thái–phân bố; phân tầng nhẹ/trung bình/nặng; tư vấn dội ngược sau ngừng steroid.
-
KOH soi nấm, soi Demodex, cấy khuẩn khi nghi ngờ; patch test nếu tái phát dù đã tối giản.
-
Không làm tràn lan; chỉ định theo triệu chứng & bối cảnh.
-
Phát toa & routine theo bậc (Zero skincare → bôi → uống); kèm tờ hướng dẫn 1 trang.
-
Hẹn mốc tái khám 4–6 tuần; hướng dẫn chụp ảnh, VAS rát/đỏ, đếm sẩn tại nhà.
-
Trao đổi chi phí ước tính và phương án tiết kiệm (tối giản sản phẩm).
-
Nhắc lịch tự động qua SMS/Zalo; kênh hỗ trợ trực tuyến khi có dấu hiệu lạ (đỏ lan nhanh, mài vàng…).
-
Khi ổn định, chuyển duy trì 2–3 tối/tuần thêm 4–6 tuần; dặn cảnh báo sớm tái phát và protocol rút gọn.
Hồ sơ nên mang theo
-
Danh sách sản phẩm đang dùng (ảnh vỏ hộp càng tốt).
-
Ảnh trước đây và ghi chú về trigger (kem đánh răng, khẩu trang, nắng gió).
-
Toa thuốc/kết quả xét nghiệm cũ (nếu có).
-
Quy trình 5 bước: đặt lịch → ảnh chuẩn hóa → khám phân tầng → xét nghiệm chọn lọc → phác đồ cá nhân hóa.
-
Mốc 4–6–12 tuần giúp tối ưu và rút ngắn thời gian bệnh.
-
Hỗ trợ trực tuyến và hướng dẫn duy trì để giảm tái phát.
Tài nguyên học thuật & hướng dẫn – [Đọc đúng, áp dụng chuẩn]
Tài nguyên cho BỆNH NHÂN (dễ hiểu, đáng tin cậy)
-
DermNet (New Zealand): bài “Periorificial dermatitis” – hình ảnh minh họa rõ, khuyến nghị thực hành thân thiện.
-
British Association of Dermatologists (BAD) – tờ thông tin bệnh nhân về Perioral dermatitis.
-
American Academy of Dermatology (AAD) – mẹo chăm sóc da nhạy cảm, tránh kích thích, chống nắng vô cơ.
-
NICE Patient/ NHS – nguyên tắc dùng thuốc bôi đúng vị trí, an toàn khi mang thai/cho bú.
Tài nguyên cho BÁC SĨ/CHUYÊN MÔN (đi sâu, có dẫn chứng)
-
Guideline/Review trên UpToDate, StatPearls – cơ chế quanh nang, vai trò steroid, thang điều trị theo bậc.
-
Cochrane Reviews – hiệu quả so sánh thuốc bôi/kháng sinh uống khi có.
-
Journal of the American Academy of Dermatology (JAAD), British Journal of Dermatology (BJD) – ca khó, biến thể u hạt trẻ em, liệu pháp đích (ivermectin, isotretinoin liều thấp).
-
BAD/European guidelines liên quan nhóm bệnh “rosacea-like” và quản lý giãn mạch sau viêm.
Cách sử dụng tài nguyên hiệu quả (cho cả bệnh nhân & bác sĩ)
-
Ưu tiên trang chính thống (AAD, BAD, DermNet, Cochrane).
-
Kiểm tra ngày cập nhật; áp dụng theo bối cảnh Việt Nam (khả dụng thuốc/chi phí).
-
Đối chiếu nhiều nguồn cho quyết định “bậc 2–3” (kháng sinh uống, isotretinoin).
-
Với ca tái phát/kháng trị: xem Demodex/patch test trong tài liệu chuyên sâu trước khi đổi bậc.
Tài liệu nội bộ tại Anh Mỹ Clinic
-
Lưu đồ POD ngoại trú 0–12 tuần (zero skincare → bôi → uống → duy trì).
-
Checklist cắt trigger 7 ngày và phiếu hướng dẫn thuốc bôi (kỹ thuật “sandwich”).
-
Mẫu theo dõi tại nhà: VAS rát/đỏ, đếm sẩn, lịch ảnh 0–2–4–8–12 tuần.
— Tóm tắt điểm chính
-
Đọc DermNet/BAD/AAD cho nền tảng; Cochrane/JAAD/BJD cho bằng chứng sâu.
-
Luôn xem ngày cập nhật và chuyển hóa theo thực tế Việt Nam.
-
Ca khó: đối chiếu nhiều nguồn, bổ sung xét nghiệm chọn lọc trước khi “tăng bậc”.
Lời khuyên cuối cùng – [Kiên định 6–12 tuần, tối giản là chìa khóa]
Thông điệp chốt
-
Cắt steroid hoàn toàn trên mặt (kể cả xịt mũi/hít) là bước quyết định.
-
Bắt đầu bằng zero skincare 7–14 ngày, sau đó bôi trụ cột (metronidazole/azelaic ± pimecrolimus vùng nhạy).
-
Đánh giá ở tuần 4–6: nếu chưa đạt ≥50% cải thiện, xem lại trigger/tuân thủ và cân nhắc kháng sinh uống.
-
Khi đã ổn, duy trì 2–3 tối/tuần thêm 4–6 tuần và giữ toothpaste không SLS/không bạc hà, chống nắng vô cơ.
-
Nếu có “cờ đỏ” (đau, mủ, lan quanh mắt, sốt) hoặc kháng trị ≥12 tuần, hãy khám chuyên khoa sớm tại Anh Mỹ Clinic (BSCKII Trương Lê Đạo).
— Tóm tắt điểm chính
-
Tối giản + kỷ luật 6–12 tuần → tỷ lệ thành công cao.
-
Không tái dùng steroid để “chữa cháy”.
-
Giữ nhật ký da (VAS, ảnh) giúp bác sĩ tối ưu sớm.
-
Tái khám đúng mốc 4–6–12 tuần để rút ngắn thời gian bệnh.
Nguồn tham khảo – [Ưu tiên cơ quan/hiệp hội uy tín]
Danh mục nguồn (định dạng: [TênNguồn, Năm] – tiêu đề – URL – ngày truy cập)
-
[DermNet NZ, 2024] – Periorificial dermatitis – Truy cập 27/09/2025
-
[British Association of Dermatologists, 2023] – Perioral dermatitis – Truy cập 27/09/2025
-
[American Academy of Dermatology, 2024] – Perioral dermatitis – Truy cập 27/09/2025
-
[StatPearls, 2025] – Perioral Dermatitis – StatPearls Publishing, Last Update: July 6, 2025 – Truy cập 27/09/2025
- [International Journal of Dermatology], 2020] – Periorificial dermatitis: An update – Truy cập 27/09/2025
- [NIH, 2023] – Childhood Granulomatous Periorificial Dermatitis – Truy cập 27/09/2025
-
[Tài liệu nội bộ, 2025] – Viêm da quanh lỗ tự nhiên – hướng dẫn thực hành ngắn (PDF tiếng Việt, Anh Mỹ Clinic) – lưu trữ nội bộ – Truy cập 27/09/2025
Danh mục nguồn các bài liên quan

Về tác giả: BSCKII. Trương Lê Đạo
Giám đốc Chuyên môn – Phòng Khám Da Liễu Anh Mỹ
Với hơn 20 năm kinh nghiệm trong lĩnh vực da liễu và 25 năm thực hiện phẫu thuật da chuyên sâu, BS Trương Lê Đạo là một trong những chuyên gia đầu ngành trong điều trị các bệnh lý về da, bệnh lây qua đường tình dục, và thẩm mỹ da hiện đại.
Trước khi đảm nhiệm vai trò Giám Đốc Chuyên Môn tại Phòng Khám Da Liễu Anh Mỹ, bác sĩ Đạo từng có hơn 10 năm làm việc tại khu VIP của Phòng khám Bệnh viện Da Liễu TP.HCM – nơi đòi hỏi không chỉ chuyên môn vững vàng mà còn khả năng giao tiếp, tư vấn và chăm sóc tận tâm cho các bệnh nhân cao cấp.
Tìm hiểu thêm về bác sĩ tại: https://anhmyclinic.vn/bs-truong-le-dao.html
Các bài viết chuyên ngành của BSCKII.Trương Lê Đạo tại Slideshare: https://www.slideshare.net/dtruongmd
Cần tư vấn da liễu chuyên sâu?
Đặt lịch thăm khám trực tiếp với BSCKII Trương Lê Đạo, BSCKII Trương Lê Anh Tuấn, BSCKII Nguyễn Hữu Hà
Đặt lịch qua ZaloBài viết cùng Tag
So sánh Benzoyl Peroxide 2,5% và 5% để chữa mụn trứng cá an toàn, hiệu quả. Hướng dẫn cá nhân hóa nồng độ BPO cho da Việt từ Bs Trương Lê Đạo.
Khám phá top serum niacinamide giúp trị mụn hiệu quả, an toàn, phù hợp từng loại da – được Bs Trương Lê Đạo TP.HCM khuyên dùng và áp dụng tại phòng khám.
Tìm hiểu về chàm môi, viêm môi dị ứng tiếp xúc, viêm môi kích ứng và viêm môi cơ địa. Giải pháp điều trị chuyên sâu tại TP.HCM.
Tìm hiểu đầy đủ về viêm da cơ địa: nguyên nhân, triệu chứng, điều trị và chăm sóc da hiệu quả theo tư vấn từ Bs Trương Lê Đạo – Phòng Khám Da Liễu Anh Mỹ TP.HCM.
Bài viết cùng danh mục
BS Trương Lê Đạo hướng dẫn điều trị bệnh ghẻ 2025: phân biệt kháng giả, phối hợp permethrin – ivermectin, xử lý ổ dịch tại Anh Mỹ Clinic TP.HCM.
Đừng để tăng tiết mồ hôi cản trở cuộc sống! Bs Trương Lê Đạo tại PK Da Liễu Anh Mỹ sẽ chia sẻ mọi điều về nguyên nhân, triệu chứng và phương pháp điều trị hiệu quả.
Tìm hiểu về lông mọc ngược, nguyên nhân và triệu chứng phổ biến của tình trạng này. Hướng dẫn cách xử lý và ngăn ngừa lông mọc ngược hiệu quả để tránh kích ứng và sẹo.
Khám phá nguyên nhân và cách điều trị Keratosis Pilaris trong video này. Nhận bí quyết chăm sóc da, sử dụng sản phẩm dưỡng ẩm hiệu quả và biện pháp chăm sóc hàng ngày để có làn da mịn màng, khỏe mạnh.